Какие операции на сердце. Операции на сердце и сосудах: виды, особенности. Достижения современной кардиохирургии или малоинвазивные операции
Существует два основных вида хирургических операций на сердце, которые выполняются для восстановления повреждений в результате дефектов или болезней сердца. Шунтирование сердца проводится, когда скопление бляшек в артериях пациента приводит к закупорке последних, что уменьшает приток крови к сердцу. Операция на клапанах сердца обычно выполняется для коррекции дефектов сердечных клапанов, при которых клапаны не открываются или не закрываются должным образом. Оба вида хирургических операций на сердце могут предполагать использование как традиционного, так и минимально инвазивного хирургического метода. Какой из этих методов предпочтителен, как правило, определяется состоянием пациента.
Операция по шунтированию сердца
Чаще всего операцию по шунтированию сердца или коррекции сердечного клапана проходят люди, которые курят, имеют историю повышенного кровяного давления или употребляют пищу с высоким содержанием жиров. Обычно у пациентов имеются жалобы на боль в груди и другие симптомы, могущие указывать на наличие заболевания сердца. В этом случае врач может направлять их на ангиографию, представляющую собой рентгенологическое исследование, применяемое для обнаружения закупоренных сосудов. Если таковые имеются, для их устранения или создания обходного пути проводится шунтирование сердца. Без прохождения необходимой операции на сердце пациенты подвергаются риску сердечного приступа по причине уменьшения притока кислорода и крови к сердцу.
Шунтирование сердца считается одной из основных хирургических операций на сердце.
Эта операция может продолжаться в течение нескольких часов. В ходе ее проведения хирург делает глубокий надрез в грудине для получения доступа к артериям, при этом пациента подключают к аппарату для кардиомониторирования. Для восстановления нормального притока крови к сердцу осуществляется изменение направления пораженных кровеносных сосудов.
Проведение шунтирования
В случае выполнения минимально инвазивной операции по шунтированию, хирург делает небольшой надрез в области грудной клетки, при этом сердце не поддерживается аппаратом для кардиомониторирования. Вместо этого врачи используют препараты для уменьшения частоты сердечных сокращений пациента. Минимально инвазивная хирургическая операция обеспечивает более быстрое восстановление, так как в ее процессе организм травмируется не так сильно, как при проведении традиционной хирургической операции, предполагающей потерю значительного количества крови.
Операции на клапанах сердца
Операции на клапанах сердца так же могут представлять собой как традиционные, так и минимально инвазивные хирургические процедуры. Традиционная операция на клапанах сердца по-другому называется открытой операцией, так как при ее проведения хирург вскрывает грудную клетку для получения доступа к сердцу и восстановления поврежденных сердечных клапанов.
Минимально инвазивная операции на сердечных клапанах подразумевает необходимость только в небольшом надрезе в грудине и в сердечной мышце.
Этот надрез обеспечивает хирургу доступ к поврежденному клапану, который может не открываться или не закрываться надлежащим образом, приводя к неправильному току крови и налагая дополнительную нагрузку на сердце. Если повреждение обширное, может требоваться замена клапана.
Дай Бог каждому прожить долгую жизнь так, чтобы его сердца ни разу не коснулся скальпель хирурга. Однако не всегда кардиохирургию можно заменить терапией.
В каких случаях необходимо хирургическое вмешательство?
- Когда консервативная терапия не дает нужного результата.
- Когда, несмотря на все проводимое лечение, состояние больного продолжает ухудшаться.
- Когда присутствуют тяжелые врожденные пороки сердца, сильная аритмия, кардиомиопатия.
По срочности кардиохирургические операции бывают экстренные и плановые.
- Экстренные проводятся, когда жизнь человека находится в серьезной опасности. Такое случается, когда произошел инфаркт миокарда, внезапно оторвался тромб или началось расслоение аорты. Не терпят промедления операции при ранении сердца. Последствия в случае задержки тяжелые.
- Плановые проводятся в соответствии с разработанным планом коррекции здоровья пациента. Срок проведения операции может быть перенесен в зависимости от обстоятельств. Например: при простуде, чтобы избежать дополнительной нагрузки на сердце, или когда внезапно упало давление.
Хирургическое вмешательство различается по технике исполнения. Существуют такие виды операций на сердце:
- со вскрытием грудной клетки;
- без вскрытия грудной клетки.
Такое оперативное вмешательство применяется в особо тяжелых случаях, когда требуется полная доступность сердца во время операции.
Вскрытие грудной клетки производится при таких патологиях:
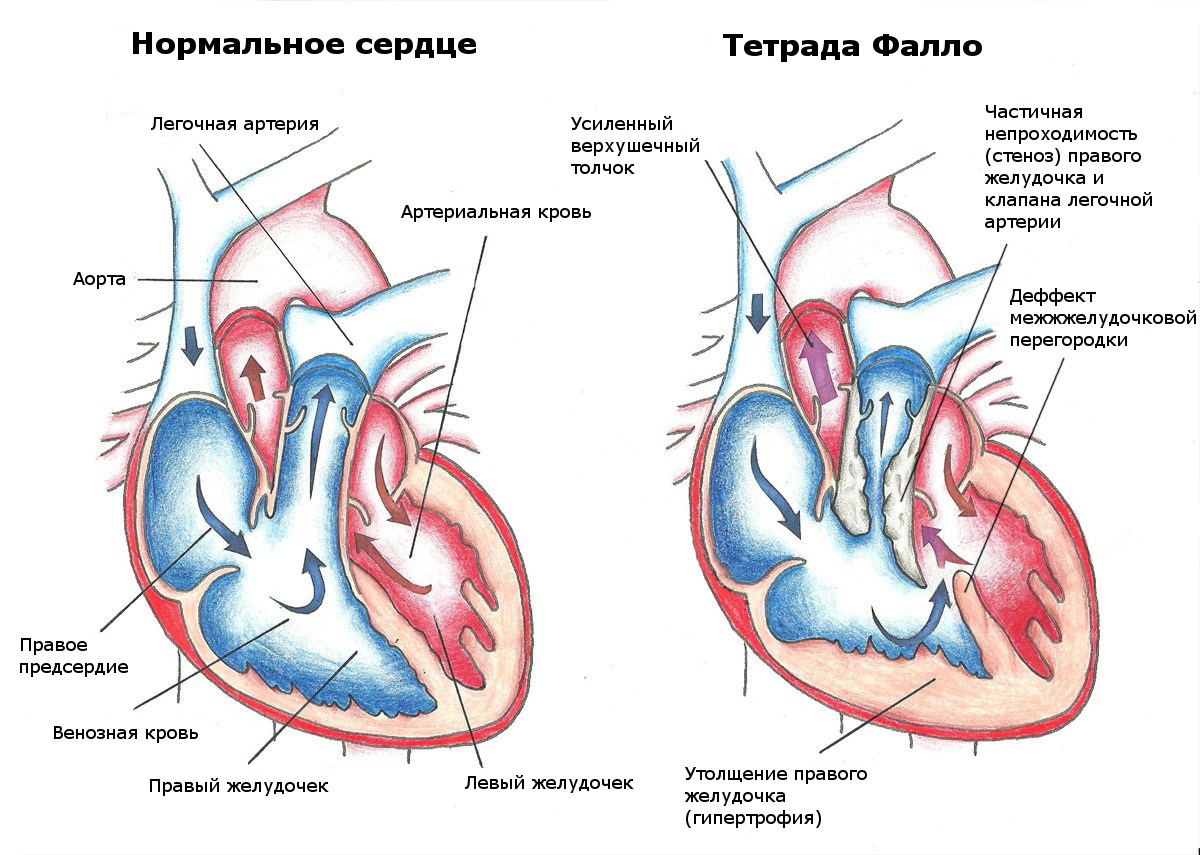
- (так называют врожденный порок сердца с четырьмя серьезными нарушениями анатомического строения);
- серьезные аномалии внутрисердечных перегородок, клапанов, аорты и коронарных артерий;
- опухоли сердца.
Больной прибывает в стационар за сутки до операции. Проходит осмотр, дает письменное согласие. Обязательно придется мыться антибактериальным мылом и брить волосы. В каких местах сбривают волосы на теле? Волосы побреют в месте предполагаемого разреза. Если предстоит аортокоронарное шунтирование, брить придется ноги и пах. В случае замены сердечного клапана брить волосы необходимо внизу живота и в паховой области.
Хирургическое вмешательство проводится под общим наркозом. Чтобы получить доступ к сердцу, хирург вскрывает грудную клетку оперируемого. Пациент подключается к аппарату искусственно вентиляции легких, производится остановка сердца на время и проделываются хирургические манипуляции с органом.
Сколько длится операция, зависит от тяжести патологии. В среднем — несколько часов.
 Тетрада Фалло
Тетрада Фалло Имеют два преимущества.
- Хирург получает полный доступ к сердцу пациента.
- Такое хирургическое вмешательство возможно без суперсовременного медицинского оборудования.
Однако есть и существенные недостатки.
- Хирургические манипуляции с сердцем длятся несколько часов, что приводит к усталости оперирующей бригады, во время операции выше вероятность совершить ошибочное действие.
- Вскрытие грудной клетки чревато разными травмами.
- Остается заметный шрам после операции на сердце.
- Не исключаются и различные осложнения:
- инфаркт миокарда,
- тромбоэмболия,
- кровотечения,
- инфекции;
- кома после операции.
- Требуется длительное восстановление с существенными ограничениями в деятельности пациента.
В большинстве случаев, когда хирургическое вмешательство производится со вскрытием грудной клетки, дается инвалидность после операции на сердце, как после инфаркта.
Какие операции и при каких патологиях делают на открытом сердце?
Патологии коронарных артерий
Коронарное шунтирование делается при серьезных поражениях атеросклерозом коронарных артерий, приведших к тяжелой форме ишемической болезни сердца. Суть шунтирования — в создании обходного пути для кровотока к сердцу с помощью шунта, для которого используют взятую у пациента артерию или вену. Например: маммарокоронарное шунтирование (МКШ) производится с помощью внутренней грудной (маммарной) артерии.
 Операция Росса
Операция Росса Дефекты сердечных клапанов
В наши дни для замены поврежденных клапанов используют клапаны, сделанные из биологического материала пациента.
- Операция Росса предполагает использование собственной легочной артерии пациента с клапанным аппаратом для замены патологически измененного аортального клапана. Вместо легочного клапана устанавливается имплантат. Исключает осложнения, связанные с отторжением клапана, сделанного из чужеродного материала. Делается и взрослым, и детям.
- Операция Озаки предполагает использование собственной ткани больного. Только в этом случае замена аортального клапана производится клапаном, изготовленным из перикарда пациента. Осложнения с отторжением клапана не наблюдаются по той же причине.
Читайте также : – показания к проведению, этапы, послеоперационный период, прогноз
Транспозиция магистральных сосудов
Здесь речь идет о врожденных патологиях, когда, например: аорта оказалась присоединенной к правому желудочку сердца, а легочная артерия – к левому. С такой патологией ребенку просто не выжить. При транспозиции магистральных сосудов для устранения патологии меняются местами аорта и легочная артерия. Первый кровеносный сосуд подсоединяется к левому желудочку, второй – к правому.
К операциям по транспозиции магистральных сосудов относятся операция Гленна и операция Фонтена.
- Операция Гленна заключается в том, что система кровообращения ребенка разделяется на два независимых круга — системный и легочный. В первый круг, снабжающий все органы и ткани, кровь накачивается сердцем, во второй круг кровь попадает самостоятельно, минуя сердце.
- Операция Фонтена сводится к созданию единственного круга кровообращения, чтобы задействовать один желудочек сердца. Кровь сначала проходит через все ткани и органы, питая их кислородом, а затем идет через легкие, отдавая накопленный углекислый газ и обогащаясь кислородом.
Патологии аорты
Протезирование аорты применяется при тяжелых поражениях, например: когда есть аневризма аорты сердца или ее расслоение. Различают несколько видов протезирования:
- открытый дистальный анастомоз;
- полузамещение дуги аорты,
- субтотальное протезирование;
- полное протезирование.
Тот или иной вид операции на аорте применяется в зависимости от степени ее поражения.
Сильная мерцательная аритмия
Наиболее популярной в этом случае из-за эффективности является операция «лабиринт». Ее суть сводится к нанесению специальных разрезов с последующим их зашиванием.
 Что может эндоваскулярная кардиохирургия
Что может эндоваскулярная кардиохирургия Операции на закрытом сердце
Бурное развитие современных медицинских технологий позволило проводить операции на сердце без вскрытия грудной клетки оперируемого человека (малоинвазивные операции). Делаются небольшие, в три-четыре сантиметра разрезы, или проколы. К сердцу и коронарным артериям хирурги добираются через другие кровеносные сосуды, например: через бедренную артерию (эндоваскулярная операция).
Факт, что малоинвазивная хирургия занимает с каждым годом прочные позиции в кардиохирургии, легко объяснить:
- нет необходимости в общем наркозе;
- нет нужды в подключении к аппарату искусственной вентиляции легких;
- минимальное хирургическое вмешательство;
- отсутствуют осложнения;
- короткий восстановительный период;
- отсутствует постоперационный рубец.
Есть и недостатки:
- необходимость высокотехнологического оборудования;
- высокая стоимость технического оснащения операционного зала;
- необходимость специальной подготовки медицинского персонала при работе с таким оборудованием.
Если операции платные, это сильно бьет по кошельку пациента.
Какие виды малоинвазивного хирургического вмешательства распространены?
Радиочастотная абляция
Применяется при сердечных патологиях, нарушающих сердечный ритм. Суть – нейтрализация клеток сердца, сбивающих его ритм, с помощью катетера, проводящего электрический ток.
Установка кардиостимулятора
Сегодня не надо для его установки вскрывать грудную клетку. Современные технологи позволяют доставить к месту кардиостимулятор и установить его эндоскопическими методами.
 Ангиопластика при помощи баллонного катетера
Ангиопластика при помощи баллонного катетера Ангиопластика и стентирование
Ангиопластика проводится так: к месту сужения артерии подводится специальный баллонный катетер, раздувается для вдавливания холестериновый бляшки и расширения просвета кровеносного сосуда. Часто ангиопластика сопровождается стентированием — установкой специального устройства (стента), чтобы избежать повторного сужения сосуда в месте стеноза.
Операции по исправлению патологий сердечных перегородок
Эндоваскулярные операции, когда через крупные сосуды производится введение окклюдера в полость сердца, чтобы убрать дефект сердечной перегородки. Окклюдером называется специальная медицинская «заплатка» для закрытия отверстия в перегородке.
Реабилитация после операции на сердце
Любое хирургическое вмешательство на сердце, особенно если это операция на сердце со вскрытием грудной клетки, является серьезным испытанием для человека. Поэтому для возвращения к полноценной жизнедеятельности важно правильное проведение реабилитации. Как проходит реабилитация, должен контролировать врач.
Важно соблюдать предписания лечащего врача! Иначе возможны осложнения. Сердце после операции требует заботливого отношения к себе.
Психологический настрой на здоровье
Человек, перенесший операцию на сердце, должен быть готов, что в реабилитационный период он столкнется с массой мелких неприятностей.
- Не исключаются перепады настроения, чувство грусти или апатии, несмотря на то, что операцию сделали успешно.
- Может наблюдаться некоторое понижение интеллектуальной активности.
- Возможны боли в месте, где начинает срастаться грудина, боли в плечах и руках. Чтобы снять боли, применяются обезболивающие мази.
- Повышается температура после операции, и происходит обильное потоотделение по ночам. Ничего страшного здесь нет, поскольку повышенная температура после операции на сердце – обычное явление.
- Возможен зуд в тех местах, где пришлось брить волосы, из-за их отрастания.
Надо помнить, что раны заживают, неприятности проходят, и со временем все придет в норму. Даже если вас зачислили в инвалиды по нетрудоспособности, нельзя опускать руки, надо жить и радоваться жизни.
 Бандаж после операции необходим
Бандаж после операции необходим Ношение бандажа
В период реабилитации нужно носить бандаж из-за необходимости часто откашливаться, чтобы предотвратить застой в легких. Откашливание опасно тем, что может разойтись шов. Бандаж помогает избежать расхождения швов.
Прием лекарств
Обязательно проводится медикаментозная поддерживающая терапия. Следует завести тетрадку и записывать сведения о том, какое лекарство, в каком количестве, в какое время принято.
Всегда следует иметь дома небольшой запас прописанных врачом препаратов, необходимо носить нужные лекарства с собой при отлучках из дома.
Питание после операции на сердце
Нередко у пациентов наблюдаются признаки анемии. Чтобы избавиться от пониженного содержания гемоглобина, рекомендуется пища, богатая железом (шпинат, яблоки, абрикосы, нежирное красное мясо и т.д.). Диета после операции на сердце предусматривает ограничение продуктов с большим содержанием холестерина, соли и сахара. Можно кушать без особого ограничения их количества овощи и фрукты, употреблять продукты, богатые клетчаткой, для улучшения перистальтики кишечника и предотвращения запоров.
Перед любым значительным хирургическим вмешательством, и не только на сердце, пациента охватывают сомнения и опасения. Это состояние можно облегчить, если заранее ознакомиться с особенностями операции. Не стесняйтесь расспрашивать врача и других лиц, причастных к операции, все, что Вам не понятно.
Почти все операции на открытом сердце (аортокоронарное шунтирование, замена сердечных клапанов, коррекция врожденных пороков сердца, операции по поводу кардиомиопатий, перикардитов) имеют много общего. Некоторые операции (например, пересадка сердца) являются уникальными и отличаются от остальных.
Подавляющее большинство операций планируют за несколько дней или недель в зависимости от состояния пациента, его личных планов и планов хирурга. Операцию можно провести немедленно, если этого требует состояние больного. Если хирургическое вмешательство планируют заранее, то можно заранее заготовить собственную кровь на случай потребности в ее переливании во время операции.
Неделя или две перед операцией
В случае планирования операции на сердце можно обсудить с врачом некоторые вопросы предварительной подготовки.
- Следует отменить прием аспирина или подобных лекарств в течение десяти дней до операции. Эти лекарства тормозят функцию тромбоцитов (т.е. тромбообразования), поэтому могут вызвать чрезмерное кровотечение во время операции. Если нужны обезболивающие или противовоспалительные лекарства, то рекомендуют ацетаминофен (парацетамол, тайленол, панадол), который не провоцирует кровотечений.
- Если больной постоянно принимает так называемые непрямые антикоагулянты, тогда в больницу нужно обратиться за несколько дней до запланированной операции. За это время антикоагулянты длительного действия заменят препараты кратковременного действия, которые можно временно отменить во время операции.
- Все другие средства можно продолжать принимать до прибытия в стационар, если врач не даст в этом специальных оговорок.
- Если в последнюю неделю перед запланированной операцией появились признаки инфекции (лихорадка, простуда , кашель , насморк), то нужно сообщить об этом врачу.
Подготовка к операции
Пациент прибывает в больницу в полдень или вечером накануне операции, реже - утром в день операции.
Нужно заранее сдать анализ крови, сделать рентгенографию, ЭКГ.
В каждой больнице есть своя методика ознакомления пациента с приготовлением к операции. Обычно, хирургическая бригада (кардиохирург, анэстезиолог, кардиолог) встречается с пациентом и его родственниками вечером накануне операции или утром в день операции для проведения короткого обследования и получения информации из истории болезни. Пациенту могут показать видеофильм об операции и послеоперационном надзоре за сердечными больными.
Родственники должны выяснить, где они могут находиться во время операции и когда им ожидать первых сообщений о ходе операции. Пациенту и его родственникам расскажут о средствах специального наблюдения (мониторинга) в палате интенсивной терапии, где он будет находиться первые несколько дней после операции.
Врач объяснит, какие лекарства можно принимать до операции. Прием лекарств против стенокардии , как обычно, позволяют. После 24 часов на кануне операции пациент не должен ничего есть и пить, потому что анастезию безопаснее делать на пустой желудок.
Окончательные приготовления предусматривают бритье волосяного покрова на теле от шеи до щиколоток (волосы могут абсорбировать бактерии) и мытье специальным чистящим мылом.
Перед операцией вводят успокаивающие медикаменты для снятия тревоги. В предоперационной устанавливают катетер: маленький и гибкий, его вводят по игле и оставляют в вене, а иглу забирают. Через этот катетер вводят анестетики и другие медикаменты. Теперь пациент уже полностью готов к операции.
Операция
Для проведения сердечных операций делают общий наркоз: это значит, что во время операции пациент спит. В зависимости от типа операции вскрытие грудной клетки делают или через грудину, или через ребра.
Во время операции функцию легких и сердца выполняет аппарат искусственного кровообращения. Благодаря этому хирург может спокойно работать на неподвижном сердце.
В состоянии наркоза дыхание происходит через дыхательную трубку, которую иначе называют эндотрахеальной. Эта трубка помогает дышать, когда пациента вводят в наркоз, а также выводить выделения из легких. Трубку вставляют через рот или нос, иногда ее оставляют в дыхательных путях на несколько часов или даже дней после операции (это зависит от потребности больного в вспомогательном дыхании).
Родственников информируют, когда большая часть операции завершена, т.е. когда аппарат искусственного кровообращения отключен, и сердце начало работать самостоятельно. Пациента оставляют в операционном блоке для наблюдения примерно на 1-2 часа, а затем переводят в палату интенсивной терапии. После этого родственникам сообщат о ходе операции и прооперированном.
Палата интенсивной терапии
Во время пребывания в палате интенсивной терапии персонал палаты с помощью различных мониторных систем следит, как работает сердце после операции. Для контроля за давлением в правых отделах сердца и в легочной артерии через вены шеи в правый желудочек и предсердия вводят катетер. С помощью этого катетера оценивают сердечный выброс (т.е. количество крови, протекающей через сердце за 1 мин.).
Через дренажные трубки, вставленные в грудную клетку во время операции, избыток крови или жидкости из тканей, окружающих сердце, уходит в отдельную емкость. С помощью катетера, введенного в мочевой пузырь, выводят мочу и контролируют ее количество.
Назогастральную трубку вводят в желудок через нос или рот для вывода желудочного сока, а также для того, чтобы кишечник мог немного отдохнуть, прежде чем снова заработать. Необходимые для жизни питательные вещества, а также растворы и лекарства, поступают через катетер, который содержится в плечевой вене. Медики во время пребывания пациента в палате интенсивной терапии тщательно контролирует количество введенной и выделенной жидкости.
После операции на сердце случаются кратковременные нарушения ритма сердца, поэтому медперсонал постоянно следит за электрокардиограммой на мониторе. Факторы, обусловливающие возникновение аритмий после сердечной операции, - это травмирование сердца во время операции, наличие катетера для мониторинга давления в сердце, изменения уровня ионов калия и натрия в крови, стресс (это обычная реакция организма на страх и тревогу). Некоторые изменения сердечного ритма могут потребовать временного медикаментозного лечения.
Эндотрахеальная (дыхательная) трубка остается в горле до момента полного восстановления самостоятельного дыхания и способности откашливать мокроту. Хотя трубка не приносит боли, однако она вызывает определенный дискомфорт: например, нельзя говорить, потому-что трубка проходит через голосовую щель.
Однако можно жестами объяснить о необходимости медсестре. Эндотрахеальную трубку вынимают, когда анализ крови отражает, что кровь достаточно насыщена кислородом, а пациент может самостоятельно откашливать. После удаления трубки надевают кислородную маску. Еще некоторое время могут быть неприятные ощущения в горле и охриплость голоса.
На восстановительном этапе нужно глубоко дышать и активно откашливать. Некоторые движения могут вызывать чувство дискомфорта, поэтому для уменьшения боли назначают медикаменты.
Пребывание в палате интенсивной терапии нельзя назвать отдыхом. Пациенту могут надоедать постоянные сигналы, которые подает система для мониторинга сердечным ритмом (а работает она круглосуточно), также частые контрольные посещения медперсонала. Однако именно такой интенсивный надзор, несмотря на сопутствующие неудобства, помогают быстро восстанавливать силы и в итоге безопасно покинуть больницу.
Длительность пребывания в палате интенсивной терапии зависит от сложности хирургического вмешательства. Когда врачи решат, что уже нет необходимости в интенсивном наблюдении, то пациента переведут в послеблоковую палату, где продолжат мониторинг, но на менее напряженном уровне.
Послеблок
Наблюдение за сердечным ритмом продолжают круглосуточно и в послеблоке. Это делают для своевременного выявления нарушений ритма, требующие медикаментозного лечения. Также часто делают анализы крови. В первый день пребывания в послеблоке еще надевают кислородную маску, а затем это делают только в случае необходимости. Влага, которую подают вместе с кислородом, помогает очищать легкие от выделений.
Кашель необходим для очистки дыхательных путей есть несколько аргументов в его пользу. С кашлем отходят легочные выделения - мокроты, могут перекрываться дыхательные пути и препятствовать поступлению кислорода в легкие. Когда выделение перекрывают дыхательные пути, возникают условия для развития пневмонии. Кроме того, кашель требует глубокого вдоха и этим способствует лучшей вентиляции тех участков легких, которые могли быть сжаты во время операции.
Медсестры помогают возвращаться в постель, кашлять и глубоко дышать. Для лучшего отхаркивания медсестры массируют грудную клетку с постукиванием.
В послеблоке больной постепенно восстанавливает физическую активность (под контролем мониторов сердечной деятельности). По мере выздоровления можно проводить все больше времени вне постели, прогуливаясь по палате в поддерживающих эластичных чулках, которые рекомендуют на это время для стимулирования кровообращения в ногах.
Медики и дальше контролируют объем выпитой и выделенной жидкости. Нужно сообщать медсестре о количестве выпитой или потребленной с пищей жидкости. В течение всего срока пребывания в стационаре необходимо подсчитывать количество выделенной мочи, чтобы определить баланс между потребленной и выделенной жидкостью. Первые несколько дней после операции масса тела несколько увеличена вследствие растворов, введенных во время операции, и со временем эта лишняя масса исчезает.
Несколько дней после операции может быть плохой аппетит. Однако необходимо потреблять достаточное количество жидкости и питательных веществ, чтобы улучшить процесс заживления.
Во время восстановительного этапа возможны некоторые эмоциональные всплески. Могут быть как хорошие, так и плохие дни после операции. В течение двух-трех дней (иногда чуть дольше) может храниться спутанность сознания. Причины этого разные - медикаменты, бессонница, сигналы, которые подает аппаратура в палате интенсивной терапии. Однако на помощь придет весь медперсонал.
Срок пребывания в послеблоке не фиксирован. Хирург решает, когда не требуется специальное мониторирование. Порой и после прекращения мониторирования может потребоваться продолжение восстановительного лечения в послеблоке или общебольничной палате.
К кардиохирургам обращаются в случаях, когда медикаментозное консервативное лечение болезней сердечно-сосудистой системы невозможно или приводит к прогрессированию болезни.
Кардиохирургия (иначе – кардиоторакальная хирургия) относится к области кардиологии и хирургии и на сегодняшний день считается одним из самых эффективных способов лечения ишемической болезни сердца, что позволяет предотвратить развитие инфаркта миокарда.
Кардиохирурги работают, как правило, в крупных многопрофильных больницах с соответствующими отделениями или в центрах кардиологии и сердечно-сосудистой хирургии, что связано с необходимостью иметь специализированное оборудование и оснащенное современной медицинской техникой реанимационное отделение.
История развития кардиологии
Еще в конце 19 века операции на сердце не проводились. По сравнению с традиционной хирургией, основы которой заложены Гиппократом и арабским ученым Авиценной, развитие кардиохирургии стало возможным благодаря открытию наркоза и развитию медицинских технологий. Операции на открытом сердце впервые начали проводить в 50-е годы прошлого столетия, и с того времени кардиохирургия начала свое стремительное развитие.
Стимулом к развитию такой медицинской специальности как кардиохирург послужило не только развитие медицины, но и высокая востребованность сердечных операций.
Статистика сердечных заболеваний постоянно ухудшается. И это связано не только с количеством страдающих этими заболеваниями, но и высоким уровнем смертности – согласно имеющимся данным более половины всех смертей приходится на заболевания сердечно-сосудистой системы.
Виды кардиохирургических операций
Врачи кардиохирурги более всего востребованы при ишемической болезни сердца. Можно выделить основные виды операций, которые довольно успешно проводятся сейчас кардиохирургами во всем мире. Среди них:
- Коронарное шунтирование, которое признано самым эффективным методом при ишемической болезни сердца. К наиболее прогрессивному и безопасному для больного методу подобного оперативного вмешательства относится метод малоинвазивного коронарного шунтирования. Это подразумевает проведение кардиохирургом операции на работающем сердце без его остановки. Основным фактором успеха шунтирования является высокая квалификация кардиохирурга, который должен иметь опыт успешного проведения большого количества подобных операций;
- Операции на аортальном клапане, которые показаны при аортальных пороках и включают в себя как пластику, так и протезирование аортального клапана. Замена кардиохирургами сердечного клапана сегодня широко и повсеместно отработана. Новый клапан устанавливают либо из биологического материала (из тканей сердца свиньи или лошади), либо из металла, который является более практичным, однако после его установки необходимо принимать антикоагулянты (лекарственные средства, препятствующие сворачиваемости крови);
- Операция Бенталла, которую врачи кардиохирурги проводят в случае аневризмы восходящей аорты с аортальной недостаточностью;
- Пересадка сердца, применяемая при терминальной сердечной недостаточности в случаях, когда состояние невозможно улучшить при помощи традиционной операции на сердце или консервативной терапии.
Детский кардиохирург
Детские кардиохирурги – востребованные специалисты при устранении врожденных патологий сердца и сосудов, которые являются достаточно частой патологией (около 8 больных детей на каждую тысячу новорожденных). Современная кардиохирургия особенно эффективна в первые полгода жизни. Наиболее успешными являются операции детских кардиохирургов по созданию новых сердечных протоков, снабженных клапанами.
Важным фактором, определяющим профессионализм кардиохирурга, является место его стажировки после окончания ВУЗа. Так, для детского кардиохирурга лучшими клиниками для прохождения практики и стажировки являются специализированные медицинские учреждения Германии, США и Израиля, врачами которых накоплен огромный опыт в этой области.
Кардиохирурги этого центра специализируются на хирургическом лечении детей с синдромом гипоплазии левого сердца (критический порок сердца), от которого умирает 95 процентов детей в течение первого года жизни. Детские кардиохирурги этого центра добились не только успехов в его лечении, но и в послеоперационном выхаживании детей.
Стабильно успешными сегодня можно назвать операции, проводимые детскими кардиохирургами при неправильном расположении артерий у младенцев.
Как получить профессию кардиохирурга
Для того чтобы работать по профессии кардиохирург необходимо получить высшее медицинское образование по специальности «Лечебное дело», после чего необходимо окончить интернатуру и ординатуру по специальности «Кардиохирургия».
При всех своих преимуществах, операции на сердце относятся к сложным и очень рискованным способам лечения. И это связано прежде всего с профессионализмом кардиохирурга, которому помимо хирургических навыков необходимо обладать аналитическими способностями, чтобы взвесить все возможные риски и преимущества от проведения операции.
Также успех операций зависит и от знаний кардиохирурга во многих смежных медицинских специальностях – функциональной диагностике, анестезиологии, топографической анатомии.
Потребность в большой выносливости кардиохирурга и его умение работать в команде связано с продолжительностью проводимых операций (6-12 часов), а также с тем, что они требуют работы целой бригады медиков, состоящей, как правило, не менее чем из четырех человек.
К личным качествам врача кардиохирурга обычно предъявляются высокие требования, среди которых:
- Склонность к естественным наукам;
- Стрессоустойчивость;
- Хорошее здоровье;
- Ответственность;
- Желание помогать людям;
- Готовность к оправданному риску;
- Точность координации движений.
Зависимо от потребности в обеспечении можно разделить на несколько групп.
- Операции в условиях естественного кровообращения на работающем сердце.
- Операции, выполняемые на “сухом” сердце в условиях общей гипотермии — при охлаждении тела больного до 30-32°. При понижении температуры тела все обменные процессы замедлены. В условиях гипотермии можно прекратить доступ крови к головному мозгу до 10 минут без развития ишемических проявлений, на этот срок выключить сердце из кровообращения, провести оперативное вмешательство. При проведении глубокой гипотермии срок выключения сердца может быть продлен.
- Операции, выполняемые на выключенном сердце с искусственнім кровообращением, с дополнительной коронарной перфузией, кардиоплегией и гипотермией.
- Операции в условиях искусственного кровообращения, общей гипотермией в сочетании с гипербарической оксигенацией.
Доступы к сердцу
Чрезплевральные . Передне-боковая, боковая межреберная торакотомия, чаще левосторонняя. Выбор межреберья определяется отделом сердца, где предполагается выполнение оперативного вмешательства. Чрезплевральные доступы применяются при выполнении операций на сердце с естественным кровообращением и в ургентной хирургии.
Прямые доступы к сердцу (внеплевральные) — чаще срединная стернотомия. Универсальный доступ, обеспечивающий подход ко всем камерам сердца, сосудам, входящим и выходящим из сердца. Применяется при выполнении на открытом сердце с искусственным кровообращением.
Сочетанный доступ — чрездвухплевральный с поперечным пересечением грудины.
Операции при ранениях сердца
Бывают непроникающими и проникающими, когда нарушается целостность эндокарда, с повреждением камер сердца или внутриперикардиальной части магистральных сосудов. Тяжелым осложнением проникающего ранения есть тампонада сердца.
Тампонада является сложным синдромом, в возникновении которого важная роль принадлежит сочетанному влиянию травмы сердечной мышцы, кровоизлиянию в перикард с механическим сдавлением сердца, затруднению диастолического кровенаполнения желудочков, диастолической недостаточности кровообращения с развитием сложных нервнорефлекторных, гуморальных нарушений.
Острая тампонада сердца есть абсолютным показанием для хирургического вмешательства и использования комплекса реанимационных мероприятий. Операцию при ранениях, осложненных тампонадой сердца, по значимости следует рассматривать в одной группе с такой общеизвестной операцией как трахеостомия. Некоторые авторы при быстро нарастающей тампонаде рекомендуют в качестве реанимационного мероприятия произвести чрескожную подмечевидную пункцию перикарда. Эффект перикардиоцентеза может наступить даже при удалении небольшого количества крови. По методу Марфана перикардиоцентез производится в точке под мечевидным отростком, по методу Ларрея — в точке между основанием мечевидного отростка слева и местом крепления к грудине VII реберного хряща.
При ранении сердца необходимо немедленное хирургическое вмешательство и оно рассматривается как важнейшее реанимационное мероприятие, в критических ситуациях даже без анестезии. Параллельно с выполнением операции проводится интубация, ИВА, пассивная инфузионная терапия. Оперативный доступ — боковая или передне-боковая межреберная торакотомия, чаще левосторонняя. Широко вскрывается перикард. Рана прижимается пальцем. Раны желудочков ушивают отдельными узловыми швами (желательно, П-образными). При ранении стенок предсердий накладывается непрерывный шов. Полость перикарда промывается физиологическим раствором. Перикард ушивают редкими швами и дренируют, дренажная трубка выводится наружу. Грудная полость ушивается с дренажом.
Операции при атеросклерозе сосудов сердца
В большинстве случаев атеросклероз поражает проксимальные отделы основных венечных артерий. Выполнение операций, направленных на создание еще одного источника кровоснабжения миокарда путем органокардиопексий. Так, производили скарификацию эпикарда с целью образований спаек между перикардом и эпикардом. Наибольшее распространение в том же 1935 г. получил метод Томпсона — кардиоперикардиопексии, при котором в полость перикарда распылялся тальк. В 1937 г. О’Шонесси использовал лоскут альника на ножке для реваскуляризации миокарда. Для стимуляции кровообращения в миокарде выполнялась операция Фиески (1939 г.) — перевязка внутренних грудных артерий сразу ниже отхождения перикардиальных и диафрагмальных стволов. Веек в 1948 г. предложил операцию сужения коронарного синуса с нанесением насечек на эпикард и распылением талька в перикарде.
Операции, направленные на прямую реваскуляризацию сердца .
В 1964 г. ДеБейки выполнил успешное аорто-коронарное шунтирование сегментом большой подкожной вены. В 1967 г. кардиохирурги произвели операцию аорто-коронарного шунтирования и стали активно внедрять этот метод лечения ИБС. В 1970 г. осуществили множественное аорто-коронарное шунтирование. Операция аорто-коронарного шунтирования (АКШ) нашла широкое внедрение в работу кардиохирургических центров, отделений. Накоплен большой опыт в выполнении этих операций, насчитывающий десятки тысяч. Так, в США под эгидой национального института здоровья было проведено изучение эффективности АКШ и целесообразность его выполнения по данным 16 (более 25000 больных) за 12 лет. Оптимистичные выводы этого исследования были оценены как одно из наиболее высоких достижений науки США.
Аорто-коронарное шунтирование относится к разряду эффективных операций при лечении ИБС. Эта операция, как отмечено выше, является операцией выбора при угрожающем или инфаркте миокарда, осложнившимся кардиогенным шоком. Операция аорто-коронарного шунтирования выполняется с ИК. Оперативный доступ – чаще срединная продольная стернотомия. Операция начинается с выделения коронарной артерии, перевязки ее выше места окклюзии. Накладывается дистальный артерио-венозный анастомоз. Следующий этап — наложение аорто-венозного проксимального анастомоза путем бокового отжатия восходящей аорты, в которой иссекается отверстие диаметром 1,0 х 0,3 см и накладывается сосудистый анастомоз конец-в-бок. После операции на перикард накладывают редкие швы. Ушивание операционной раны.
При множественном поражении артерий выполняется несколько шунтов, среднее число которых от 2,0 до 3,6. По данным РНЦХ РАМН у 75% больных из 3300 оперированных наблюдали 3сосудистые поражения. Сейчас стала утверждаться минимально-инвазивная хирургия в лечении кардиохирургических больных.
Малоинвазивное коронарное шунитрование . Одной из особенностей данной техники является отказ от использования искусственного кровообращения. Операции шунтирования выполняются кардиохирургами на работающем сердце с естественным кровообращением. Доступ — продольная стернотомия или боковая торакотомия. Принципы малоинвазивной коронарной хирургии разработаны в эксперименте. Клиническое становление связано с деятельностью проф. Василия Ивановича Колесова, который первый в мире 25 февраля 1964 г. выполнил прямую реваскуляризацию сердца путем анастомоза левой внутригрудной артерии с коронарной артерией конец-в-конец на сокращающемся сердце. 5 февраля 1968 г. спустя 7 часов после инфаркта миокарда он впервые наложил ЛКШ. К 1976 г. группа В.И.Колесова произвела реваскуляризацию миокарда у 132 больных, у 71,2% которых были повторные инфаркты миокарда.
Сейчас многие кардиохирургические центры страны располагают клиническим опытом миниинвазивного мамарнокоронарного шунтирования (МКШ). МКШ может выполняться через небольшую левостороннюю торакотомию без ИК. Накладывается анастомоз внутригрудной артерии с передней межжелудочковой артерией. Преимущества этих операций — возможность выполнения их у больных группы повышенного риска (диабет, пожилой возраст). При этом расширяются показания к выполнению операций, исключаются гемостатические нарушения и осложнения от проведения искусственного кровообращения, снижается стоимость лечения.
Широкое применение находят баллонная ангиопластика артерий, операция интракоронарного стентирования матричными или проволочными стентами. Имеются отечественные стенты. По данным РНПХ непосредственный успех наблюдается более чем в 95-96% больных.
Хирургические операции при аневризмах сердца
Постинфарктные аневризмы сердца. Аневризмы сердца, чаще левого желудочка, развиваются как осложнение инфаркта миокарда при ИБС. Выбор места оперативного лечения определяется видом аневризмы сердца (диффузная, мешковидная, грибовидная), состоянием коронарного кровообращения, степенью сердечной недостаточности. Методы оперативного лечения при диффузной форме аневризмы направлены на укрепление фиброзно перерожденной стенки левого желудочка. К этому оперативному методу относится операция диафрагмопластики, разработанная Петровским. Оперативный доступ — левосторонняя межреберная торакотомия. Вскрывается полость перикарда. Из диафрагмы хирурги выкраивает лоскут шириной 6 см, длиной 12 см, основанием к верхушке сердца. При выкраивании лоскута учитывается кровоснабжение лоскута. Производят скарификацию эпикарда и плеврального покрова диафрагмального лоскута для лучшего сращения поверхностей. Далее диафрагмальный трансплантат отдельными швами фиксируется к поверхности желудочка. Дефект в диафрагме ушивается шелковыми швами. Эта операция применяется и с целью улучшения окольного кровоснабжения сердца при ИБС.
При мешковидной аневризме применяется резекция аневризмы закрытым или открытым методом. При резекции закрытым методом чаще используется передне-боковая торакотомия в VI межреберье слева. Рассекают перикард по периметру сращения. На шейку мешка накладывают игольчатый зажим и сжимают измененную стенку левого желудочка, подлежащую иссечению. Аневризматический мешок вскрывается между держалками, удаляются пристеночные тромботические массы. Мешок резецируется. Рану сердца ушивают П-образным непрерывным швом пол зажимом. После снятия зажима в целях укрепления зоны резекции накладывается второй ряд обвивных швов и дополнительно выполняется диафрагмопластика.
Резекция аневризмы открытым методом выполняется в условиях ИК. Оперативный доступ — продольная срединная стернотомия. Перикард рассекается по окружности шейки аневризматического мешка. Аневризматический мешок вскрывается, из полости его удаляются остатки крови и пристеночные тромботические массы. Выполняется резекция измененной стенки левого желудочка, рубцовой ткани. Па рану сердца накладывается непрерывный матрацный шов. 11осле отключения АИК накладывают второй ряд обвивных узловых швов. Дополнительно производится диафрагмопластика. Аневризмэктомия у ряда больных сочетается с АКШ, или АКШ дополняется резекцией аневризмы. Сочетанные операции с АКШ улучшают кровоснабжение в перирезекционной зоне миокарда.
Хирургические операции на сердце при аритмиях
При наличии полной поперечной блокады с клиническими проявлениями, атриовентрикулярной блокады II степени типа Мобитц-П, СССУ с синдромом Морганьи-Эдемса-Стокса или сердечной недостаточности, синдрома Фредерика (полная АВ-блокада в сочетании с мерцанием предсердий), синдрома каротидного синуса прибегают к имплантации кардиостимулятора. Существует несколько способов стимуляции сердца электрокардиостимулятором. Первые модели этих приборов воздействовали на миокард постоянными импульсами, не синхронизированными с работой сердца. Это воздействие представляло определенную опасность в плане развития фибрилляции желудочков и асистолии, так как симуляция типа «Я на Т» приводит к выпадению очередного сердечного сокращения и дестабилизирует метаболизм миокарда. Был предложен кардиостимулятор, работающий по требованию. Он подавал импульсы фиксированной частоты, но включался только тогда, когда собственный ритм нарушался. Были предложены и Р-волновые стимуляторы, возбуждающие желудочки усиленными импульсами синусного узла. Надежность таких стимуляторов невелика. Современные модели кардиостимуляторов предусматривают раздельную стимуляцию предсердий и желудочков, управление ритмом сердца в зависимости от энергетических потребностей организма. Первоначально для установки электрокардиостимулятора использовали торакотомический доступ, затем нижнюю торакотомию. В настоящее время используется трансвенозная имплантация электродов. Серьезной проблемой при имплантации искусственных водителей ритма является последующее развитие соединительной ткани около активных электродов и постепенное ухудшение проведения импульса к миокарду.
Синдромы преждевременного возбуждения желудочков (Вольфа-Паркинсона-Уайта. Кларка-Леви-Критеско). Эти состояния связаны с врожденным наличием у пациентов дополнительных проводящих путей, шунтирующих проведение электрического импульса мимо атрио-вентрикулярного узла, в норме замедляющего проведение. При этом систола желудочков происходит ранее, чем в норме. Изменения внутрисердечной гемодинамики и частые приступы тахиаритмии делают необходимой хирургическую коррекцию аномалии. После картирования электрической активности сердца (запись ЭКГ с многих точек передней грудной стенки) и записи ЭКГ с внутрсердечным электродом локализуют дополнительный пучок. Ранее иссечение его было возможным только открытым способом в условиях ИК. В настоящее время используют методы крио- и электродеструкции, световой или радиочастотной абляции аномальных пучков, осуществляемые при помощи катетеров на работающем сердце. Полное излечение наступает у 90% больных.
Статью подготовил и отредактировал: врач-хирург



