Тромбоцитопеническая пурпура формулировка диагноза. Иммунная тромбоцитопения у детей. Стадии течения тромбоцитопенической пурпуры
Тромбоцитопении - наиболее частые причины повышенной кровоточивости у детей, при этом нарушается тром-боцитарное звено гемостаза
Термин «пурпура» (лат. purpura - драгоценная античная краска темно-багрового цвета) означает мелкие кровоизлияния в толще кожи или на слизистых оболочках. Мелкоточечные геморрагии называют петехиями, более крупные кровоизлияния - экхимозами (пятнистые геморрагии).
Выделяют следующие формы тромбоцитопенических
пурпур:
1. Первичные - идиопатическая болезнь Верльгофа, врожденные формы тромбоцитопатий (свыше 60 синдромов и заболеваний).
2. Вторичные (приобретенные) формы возникают при многих заболеваниях: ДВС-синдроме, лейкозе, системной красной волчанке и др.
Заболеваемость тромбоцитопеническими пурпурами составляет в год 4,5-7,5 на 100.000, причем 47% приходится на первичную идиопатическую тромбоцитопеническую пурпуру.
Для всех групп заболеваний характерными признаками являются тромбоцитопения и геморрагический синдром.
ИДИОПАТИЧЕСКАЯ ТРОМБОЦИТОПЕНИЧЕСКАЯ ПУРПУРА (ИТП)
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) - заболевание, характеризующееся склонностью к кровоточивости и выражающееся в количественной и качественной неполноценности тромбоцитарного звена гемостаза. По частоте заболеваний, тромбоцитопеническая пурпура занимает первое место среди геморрагических диатезов.
Заболевание описано Верльгофом в 1735 г. под названием: «Пятнистая геморрагическая болезнь».
Заболеваемость тромбоцитопенической пурпурой составляет 1 на 10.000 детей. В дошкольном возрасте болезнь Верльгофа регистрируется у мальчиков и девочек с одинаковой частотой, а после 10 лет у девочек - в 3 раза чаще.
Тромбоцитопеническая пурпура обусловлена наследственной тромбоцитопатией и иммунопатологическими изменениями.
Основные факторы риска развития тромбоцитопенической пурпуры:
Наследственная предрасположенность (наследование по аутосомно-доминантному типу в виде качественной неполноценности тромбоцитов);
Психические и физические травмы;
Иммунопатологические реакции на вакцины, сыворотки, антибиотики, салицилаты, сульфаниламиды и др.;
Вирусно-бактериальные инфекции;
Гиперинсоляция или переохлаждение;
Неблагоприятные экологические факторы.Механизм развития тромбоцитопенической пурпуры.
Механизм развития тромбоцитопенической пурпуры до сих пор полностью не изучен.
Большое значение придают иммунопатологическому процессу, в пользу которого свидетельствует развитие пурпуры спустя 2-3 недели после вирусно-бактериального заболевания и обнаружение антитромбоцитарных антител в крови пациентов, перенесших тромбоцитопеническую пурпуру. Кроме этого, происходит усиление тромбоцитообразующей функции костного мозга, что приводит к увеличению в крови количества молодых незрелых клеток (мегатромбоцитов). Продолжительность их жизни снижена до нескольких часов, вместо нормальных 7-10 дней.
При болезни Верльгофа кровоточивость обусловлена не только тромбоцитопснией, но и вторичным нарушением резистентности сосудистой стенки (в связи с выпадением ан-гиотрофической функции тромбоцитов) и снижением сократительной способности сосудов (за счет понижения уровня серототша в крови - вазоконстриктора, содержащегося в тромбоцитах). Кровоточивость поддерживается тем, что не образуется полноценный сгусток из-за нарушения его ретракции.
Заболевание начинается остро, спустя 2-3 недели после вирусно-бактериального заболевания.
Основные клинические проявления тромбоцитопенической пурпуры.
Симптомы интоксикации выражены умеренно, температура субфебрильная, беспокоит слабость, недомогание;
Чаще по ночам, вследствие незначительных травм или спонтанно появляются кровоизлияния в кожу, для кожных геморрагии (пурпуры) характерны полиморфность сыпи (от крупных кровоизлияний - экхимозов до мелкоточечных - пе-техий), безболезненность и асимметричное расположение сыпи, чаще на конечностях и передней поверхности туловища, неадекватность травмы и выраженности кровоизлияний (небольшой удар или даже прикосновение вызывает обширные подкожные экхимозы), полихромность сыпи - цвет кро-кровоизлияний постепенно изменяется от багрового до сине-зеленого и желтого, проходя все стадии цветения синяка (из-за превращения гемоглобина в билирубин), при множественных кровоизлияниях кожа приобретает сходство со шкурой леопарда, полное рас- щ сасывание экхимозов проис- Ц ходит через 3 недели;
кровоизлияния в слизистые оболочки, при этом могут поражаться склеры («кровавые слезы») и сетчатка глаз, миндалины, мягкое и твердое небо, задняя стенка глотки, барабанная перепонка среднего уха;
другие виды наиболее часто встречающихся кровотечений: носовые, желудочно-кишечные, из десен или лунки удаленного зуба, возможны тяжелые маточные кровотечения у девочек подросткового периода во время менструации (80%), которые продолжаются до 2-4 недель и с трудом купируются;
нарушение резистентности сосудистой стенки (выявляются симптомом жгута и щипка, манжеточной или баночной пробой);
изменение гемограммы: снижение количества тромбоцитов в крови - вплоть до полного их исчезновения, уменьшение ретракции кровяного сгустка (менее 60%), увеличение времени кровотечения по методу Дуке до 20 минут и более (в норме - не более 4 минут).
Необходимо помнить, что кровоизлияние в склеры глаз может быть первым признаком кровоизлияния в головной мозг.
Основные клинические признаки кровоизлияния в головной мозг:
Сильная головная боль, головокружение;
Судороги, рвота;
Патологические неврологические симптомы - опущение угла рта, асимметрия глазной щели, нарушение речи, активных движений и др. Методы лабораторной диагностики:
1. Клинический анализ крови.
2. Коагулограмма.
3. Пункция костного мозга.
4. Общий анализ мочи.
5. Иммунологический, биохимический анализ крови.
6. Реакция Кумбса, агрегатгемагглготационный тест. Основные принципы лечения.
1. Обязательная госпитализация.
2. Строгий постельный режим до стабилизации гемограммы (восстановления минимального физиологического уровня тромбоцитов).
3. Гипоаллергенная диета.
4. Общие гемостатические средства: внутривенное капельное введение эпсилон-аминокапроновой кислоты.
5. Местные гемостатические средства: гемостатическая или желатиновая губка, фибриновая пленка, тампоны с эпсилон-аминокапроновой кислотой или перекисью водорода, тромбин.
6. Средства, улучшающие агрегацию тромбоцитов: дици-нон, пантотенат кальция, адроксон, этамзилат и др.
7. Курсы кортикостероидных препаратов: преднизолон (при повторяющихся обильных длительных кровотечениях).
8. Иммуноглобулины (внутривенное капельное введение в течение 4-х дней).
9. Фитотерапия: тысячелистник, крапива, земляника, шиповник, водяной перец, арахис и др.
10. Витаминотерапия: препараты витаминов С, Р, группы В.
11. При тяжелых массивных кровотечениях, угрожающих жизни, проводится спленэктомия на фоне кортикостеро-идной терапии. Операция приводит к практическому выздоровлению.
12. Иммунодепрессанты назначаются при отсутствии эффекта от других видов терапии.Прогноз.
В основном, благоприятный для жизни. При сильных кровотечениях, в редких случаях, возможен летальный исход. Профилактика. Первичная профилактика:
1. Генетическое консультирование при выявлении наследственной предрасположенности.
2. Оберегать ребенка от вирусно-бактериальных инфекций.
3. Соблюдать предосторожность при введении вакцин, сывороток, антибиотиков, салицилатов, сульфаниламидов и др.
4. Оберегать от психических и физических травм.
5. Избегать гиперинсоляций и переохлаждений.
6. Своевременно проводить санацию хронических очагов инфекции.
Вторичная профилактика (направлена на предупреждение рецидивов заболевания):
1. Вакцинопрофилактика - по индивидуальному календарю.
2. С целью профилактики маточных кровотечений девочкам-подросткам с 1 по 5 день менструации рекомендуется вводить аминокапроновую кислоту.
3. Переболевшие дети освобождаются от занятий физкультурой в основной группе и от участий в соревнованиях на 5 лет.
4. Реконвалесцентам тромбоцитопенической пурпуры рекомендуется проводить контрольные исследования крови с подсчетом количества тромбоцитов и определением времени кровотечения по Дуке: в первые 3 месяца после болезни - 2 раза в месяц, затем - 1 раз в месяц в течение года, в последующем - 2 раза в год.
5. Дети, перенесшие тромбоцитопеническую пурпуру, подлежат диспансерному наблюдению педиатром и гематологом в течение 5 лет.
ГЕМОФИЛИЯ
Гемофилия - это заболевание, относящееся к наследственным коагулопатиям, передающееся по рецессивному,
цепленному с Х-хромосомой типу, характеризующееся трудно останавливаемыми кровотечениями, обусловленными дефицитом активности VIII, IX или XI плазменных факторов свертывающей системы крови.
Термин «гемофилия» был предложен Шенлейном в 1820 г. Он выделил гемофилию как самостоятельное заболевание и описал характерные клинические признаки.
Частота гемофилии А, по данным ВОЗ, составляет 0,5 - 1 случай на 10.000 новорожденных мальчиков, гемофилия В встречается в 5 раз реже. Гемофилия С - еще реже, составляя 1-2% случаев всех наследственных коагулопатий. ,
Выделяют 3 вида гемофилии (в зависимости от дефицита факторов свертывающей системы крови):
1. Гемофилия А характеризуется дефицитом VIII фактора -антигемофильного глобулина.
2. Гемофилия В сопровождается нарушением свертывания крови вследствие недостатка IX фактора - компонента тромбопластина плазмы.
3. Гемофилия С - наиболее редкая форма, связанная с недостатком XI фактора - предшественника тромбопластина плазмы.
Механизм развития гемофилии.
При гемофилии А и В наследование заболевания происходит по рецессивному признаку, сцепленному с полом. Болеют, в основном, мужчины. Заболевание передается от деда внуку через дочь-кондуктора. Патологическая хромосома наследуется от больного гемофилией отца, дочерьми. При этом дочери гемофилией не болеют, так как измененная (от отца) Х-хромосома компенсируется у них полноценной X-хромосомой (от матери).
Гемофилия С имеет аутосомный рецессивный тип наследования, то есть болеют лица обоего пола, а склонность к кровотечениям передается как женщинами, так и мужчинами.
Характерным проявлением гемофилии является геморрагический синдром.
Основные клинические проявления гемофилии. массивные кровотечения и тенденция к их распространению с образованием обширных гематом (глубокие, болез-ненные подкожные и межмышечные), рассасывание которых происходит медленно, так как излившаяся кровь долгое время остается жидкой;
интенсивные боли в области обширных гематом из-за сдавления периферических нервов и крупных сосудов, вследствие чего могут развиться параличи или гангрена;
кровоизлияния в суставы (гемартрозы), поражаются, как правило, крупные суставы (тазобедренные, коленные, локтевые, голеностопные), они увеличиваются в объеме, резко болезненные, кожа над ними горячая, повторные кровоизлияния приводят к их тугоподвижности (анкилозу) и деформации (на капсуле сустава и хряще образуются фибринозные сгустки, которые позже прорастают соединительной тканью);
продолжительные кровотечения из слизистых оболочек носа, десен, полости рта, реже из желудочно-кишечного тракта, почек, лунки зуба при экстракции или после тонзил-лэктомии, инвазивных манипуляций, особенно после внутримышечных инъекций;
характерен поздний характер кровотечений (обычно возникают спустя некоторое время после травмы);
изменение гемограммы: удлинение времени свертывания капиллярной и венозной крови, замедление времени рекаль-цификации, нарушение тромбопластинообразования, снижение потребления протромбина, уменьшение количества одного из антигемофильных факторов (VIII, IX, XI).
Особенности течения гемофилии у новорожденных:
После рождения определяются кефалогематома и/или признаки внутричерепного кровоизлияния;
Через несколько часов после родов выявляются спонтанные кровоизлияния в кожу, подкожную клетчатку;
Продолжительное кровотечение из перевязанной пуповины.
На первом году жизни могут возникать кровотечения во время прорезывания зубов.
Но заболевание чаще проявляется после года, когда ребенок начинает ходить и у него возрастает риск возникновения травм.
Гемофилия С характеризуется более легким течением.
Основные принципы лечения.
1. Строгий постельный режим при обострении заболевания до стабилизации состояния.
2. Заместительная терапия: при гемофилии А показано введение концентрированного антигемофильного глобулина (крио-преципитата) по 15-50 ЕД/кг (период его полураспада 4-8 часов), поэтому требуются повторные вливания при массивных гематомах или кровоизлияниях; при гемофилии В и С используют нативную концентрированную плазму по 150-300 ЕД (IX и XI факторы достаточно стойкие); для лечения больных гемофилией В более эффективен комплексный препарат -PPSB.
3. Для проведения местного гемостаза: фибриновая пленка, гемостатическая губка, тромбин, свежее женское молоко, богатое тромбопластином.
4. При гемартрозах - иммобилизация конечности в физиологическом положении (на 2-3 дня), местно - холод.
5. При массивном кровоизлиянии в сустав: незамедлительная пункция сустава с аспирацией крови и введением в полость сустава суспензии гидрокортизона.
6. В дальнейшем, показаны легкий массаж мышц пораженной конечности, осторожное применение лечебной гимнастики и физиотерапевтических процедур.
7. При развитии анкилоза - хирургическое лечение.
8. Курсы кортикостероидных препаратов: преднизолон (при повторяющихся обильных длительных кровотечениях).
9. При развитии постгеморрагической анемии: ферротерапия.
Профилактика.
1. Своевременное медико-генетическое консультирование пациента и членов семьи.
2. Соблюдение предосторожности при инвазивных вмешательствах: проводятся только внутривенные вливания, запрещены любые внутримышечные и подкожные инъекции.
3. Проведение заместительной терапии перед любыми хирургическими вмешательствами, в том числе стоматологическими.
4. При малейших кровотечениях - введение концентрированных антигемофильных препаратов. 5. Проведение вакцинопрофилактики по индивидуальному календарю и только в специализированных антигемофильных центрах.
| 6. |
Освобождение детей школьного возраста от занятий физкультурой (для избежания физических травм). Обязательные контрольные исследования крови после травм.
8. Не допускается прием ацетилсалициловой кислоты при лечении сопутствующих заболеваний.
9. Постоянное наблюдение гематологом в антигемофильном центре.
Прогноз.
Заболевание неизлечимо.
Прогноз зависит от степени тяжести заболевания, своевременности и адекватности этиотропной терапии.
К летальному исходу или тяжелым органическим поражениям центральной нервной системы могут привести кровоизлияния в головной мозг и мозговые оболочки. Сестринский процесс при геморрагических синдромах.
Информировать родителей и пациента о возможных причинах возникновения заболевания, его проявлениях, мерах профилактики, основных принципах лечения, возможных осложнениях.
Своевременно выявлять настоящие и потенциальные проблемы и жизненно важные потребности пациента и членов его семьи.
Возможные проблемы пациента:
Нарушение самочувствия, повышенная утомляемость;
Боли в области кровоизлияний, суставов, животе;
Нарушение физической и двигательной активности;
Изменение внешнего вида;
Неспособность ребенка самостоятельно справиться с трудностями, возникшими вследствие заболевания;
Страх перед госпитализацией, манипуляциями;
Длительная разлука с близкими и сверстниками, тяжелая реакция на госпитализацию;
Снижение познавательной активности;психоэмоциональная неуравновешенность;
Социальная дезадаптация;
Высокий риск инвалидизации;
Затруднения при выборе профессии;
Высокий риск осложнений. Возможные проблемы родителей:
Дефицит знаний о заболевании и уходе;
Смена стереотипа жизни при рождении ребенка с гемофилией;
Плохое понимание нужд ребенка;
Недоверие к проводимому лечению;
Постоянное психоэмоциональное напряжение и страх за исход заболевания;
Неадекватная оценка состояния ребенка;
Гиперопека, потакание капризам ребенка;
Чувство вины перед ребенком, бессилие, подавленность;
Изменение внутрисемейных отношений и др. Сестринское вмешательство.
Убедить родителей и ребенка, если позволяет его возраст и состояние, в необходимости госпитализации в специализированное отделение в остром периоде заболевания для получения квалифицированной медицинской помощи.
Оказать помощь в организации госпитализации.
Обеспечить пациенту постельный режим (в острый период или при обострении заболевания) и психоэмоциональный покой, оберегать его от излишних волнений и манипуляций. Расширять двигательный режим необходимо постепенно, через 2 недели после окончания геморрагических высыпаний. Критерии расширения режима: улучшение общего самочувствия и состояния, нормализация лабораторных показателей, отсутствие осложнений. При переходе к общему режиму необходимо провести ортостатическую пробу (ребенок ходит в течение 1-2 часов, если на следующий день нет свежих высыпаний, то режим можно расширить).
Проводить мониторинг жизненно важных функций: температуры, пульса, АД, состояние кожи и слизистых, характера физиологических отправлений и пр. Использоватьподключичный катетер для введения концентрированных антигемофильных препаратов и, особенно, при проведении других инвазивных вмешательств. Избегать внутримышечных и подкожных инъекций!
Взаимодействовать в бригаде со специалистами, вовлекать в процесс ухода родителей и ребенка (если позволяет возраст и состояние). Научить родителей своевременно оказывать неотложную помощь при осложнениях: при болевом синдроме проводить оценку болевого синдрома по 10-бальной шкапе для эффективного обезболивания; при развитии у ребенка гемартроза обеспечить ему строгий постельный режим и провести иммобилизацию конечности в физиологическом положении (на 2-3 дня), местно применить холод; при носовом кровотечении: успокоить ребенка, усадить, наклонить голову вперед, приложить холод на область переносицы и затылка, прижать крылья носа к носовой перегородке, провести переднюю тампонаду носа турундами, смоченными в 3% растворе перекиси водорода или гемостатиче-скими средствами. Посоветовать родителям, иметь в холодильнике запас местных гемостатических средств: фибрино-вую пленку, гемостатическую губку, тромбин и др.
Обеспечить ребенка адекватным питанием. Исключить из пищевого рациона облигатные аллергены: какао, шоколад, цитрусовые, яйца, овощи и фрукты красно-оранжевого цвета. Ограничить в рационе питания: соль, экстрактивные вещества. Рекомендовать дополнительно ввести в рацион: разбавленные соки, фруктовые морсы, компоты из сухофруктов, ацидофилин, творог, биойогурт, биокефир, арахис, шпинат, укроп, крапиву. При почечной форме геморрагического вас-кулита в первые 5-7 дней болезни назначается диета №7 (бессолевой стол с ограничением животного белка, путем исключения из рациона мяса и рыбы), при абдоминальном синдроме - диета № 1.
Дать рекомендации родителям по проведению фитотерапии и подбору трав (кровоостанавливающих сборов), научить их технологии приготовления. В сбор включают: зверобой, крапиву, тысячелистник, землянику, водяной перец, кукурузные рыльца, шиповник, пастушью сумку, черноплод-
ную рябину, лист черной смородины, зайцегуб опьяняющий. Пропорция трав в сборе 1:1. Способ приготовления: 1 столовую ложку сбора заварить стаканом кипятка, настоять 10-15 минут, принимать по 1/2-1/3 стакана 2-3 раза в день за 20 минут до еды, в течение 2-х месяцев с перерывом в месяц.
Организовать познавательную деятельность ребенка: занять его чтением любимых книг, обеспечить интересный досуг (спокойные занимательные игры, рисование, прослушивание радио, просмотр детских телепередач и пр.).
С раннего возраста необходимо внедрять элементы осторожности при проведении подвижных игр, однако нельзя проявлять при этом повышенную обеспокоенность, чтобы не вызвать у ребенка чувство неполноценности. Оказывать психологическую поддержку пациенту и его родственникам: убедить родителей в необходимости взаимного доверия между ними и ребенком, постоянно внушать ему, что он с психической и физической точки зрения здоровый, познакомить его со сверстниками, имеющими подобное заболевание, вызвать у него уверенность в своих силах.
Совместно с психологом составить психокоррегирую-щую программу для правильной социальной и профессиональной ориентации. В домашних условиях необходимо создать условия для развития наклонностей к умственному труду (при гемофилии постоянно ориентировать ребенка на надомный труд, максимально исключающий травматизацию и физические нагрузки). Посоветовать родителям создать равноправные взаимоотношения в семье, одинаково относиться ко всем детям, избегать чрезмерной опеки больного ребенка, своевременно коррегировать его поведение, чаще обсуждать с ним его ощущения, избегая фраз, вызывающих сочувствие.
Убедить родителей в необходимости динамического наблюдения за ребенком врачами - гематологом, педиатром и другими специалистами по показаниям с целью контроля состояния и гематологических показателей, коррекции терапии
СЕСТРИНСКИЙ ПРОЦЕСС ПРИ ОСТРОМ ЛЕЙКОЗЕ
Острый лейкоз - это злокачественное заболевание кроветворной и лимфоидной системы с первичной локализацией патологического процесса в костном мозге и последующим метастазированием в другие органы.
Термин «лейкоз» впервые предложен в 1921 г. Эллерма-ном. Большой вклад в изучение лейкоза внесли отечественные ученые - И. А. Кассирский, А. И. Воробьев, Ю. И. Лорие, А. Ф. Тур, Н. С. Кисляк, Л. А. Махонова, И. В. Кошель.
Частота заболевания лейкозами в детском возрасте составляет 2-5 на 100.000 детей. Пик частоты заболевания приходится на возраст от 2 до 5 лет. Мальчики болеют лейкозом в 1,5 раза чаще девочек. У детей острый лейкоз диагностируется чаще, чем любые другие опухоли.
Принято различать следующие формы острого лейкоза в детском возрасте:
1. Острый лимфоидный лейкоз (составляет 75%), подразделяется на три морфологических варианта (клетки Li - Ьз).
2. Острый миелобластный лейкоз (15-17%), подразделяется на шесть морфологических вариантов (клетки М, - Мб) -эта форма чаще отмечается в подростковом периоде.
3. Недифференцированный острый лейкоз (5-9%), с типами клеток (Lo - Mo);
4. Хронический миелоидный лейкоз (1-3%).
В последние десятилетия отмечается рост заболеваемости лейкозами, однако, удалось достичь определенных успехов в лечении заболевания и улучшить качество жизни больных лейкозом.Факторы риска развития лейкоза:
Наследственная предрасположенность (подтверждением являются семейные лейкозы и заболевания лейкозом однояйцевых близнецов);
Хромосомные аберрации (самой частой хромосомной аномалией является анеуплоидия - изменение числа хромосом, так при хроническом миелолейкозе одна пара хромосом почти в 2 раза меньше, чем в норме, при синдроме Дауна риск развития острого лейкоза возрастает в 20-30 раз);
Конституциональные особенности организма (гиперплазия вилочковой железы, повышенное физическое развитие, выраженная макросомия лица и другие стигмы дисэмбриогенеза);
Воздействие химических экзогенных факторов на организм - бензола, стероидных (половые гормоны, желчные кислоты, холестерин), азотистых соединений, продуктов обмена триптофана, инсектицидов;
Воздействие ионизирующей радиации (значительное увеличение числа заболеваний в зонах радиационного поражения - Хиросиме, Нагасаки, Чернобыле, Челябинске и др.).
Механизм развития лейкоза.
Существует вирусная теория происхождения лейкоза: под влиянием химических канцерогенов, радиации и других неблагоприятных воздействий окружающей среды происходит активизация онкогенных вирусов (постоянно находящихся в организме), которые вызывают патологическую пролиферацию недифференцированных клеток, в сочетании с иммунологической инертностью организма по отношению к лейкозогенному агенту.
Общепризнанной является моноклоновая теория развития лейкоза. Согласно этой теории, лейкозные клетки представляют собой клон - потомство одной мутировавшей клетки, прекратившей свою дифференцировку на одном из ранних уровней созревания. Мутации клеток происходят почти непрерывно, в среднем каждый час мутирует одна клетка. У здоровых людей включается иммунная система, которая реагирует на эти клетки, как на чужеродные и элиминирует их. При остром лейкозе происходит нарушение информации д
ления и дифференциации клеток и выход их из-под контроля регулирующих факторов. Характерным признаком острого лейкоза является увеличение количества бластных клеток в костном мозге. Поражение костного мозга вызывает угнетение нормального кроветворения за счет вытеснения нормальных клеток. Опухолевые клетки распространяются по системе кроветворения, они способны выходить за пределы сосудов во все органы и ткани с развитием там лейкемических инфильтратов {метастазов). Наиболее часто патологическое кроветворение возникает там, где оно существовало в эмбриональном периоде: в селезенке, лимфатических узлах, печени.
Следовательно, развитие лейкоза связано с сочетанным воздействием неблагоприятных мутагенных факторов и формированием иммунопатологических реакций в организме.
Клинические проявления зависят от степени угнетения нормального кроветворения, выраженности лейкозной инфильтрации органов.
Различают четыре периода заболевания:
1. Начальный.
2. Полного развития.
3. Ремиссии.
4. Терминальный.
Основные клинические проявления острого лейкоза.
1. В начальном периоде:
Выражены симптомы интоксикации: повышенная утомляемость, снижение аппетита, нарушение сна, недомогание, вялость, субфебрильная лихорадка;
Кожные покровы и слизистые оболочки становятся бледными, появляются небольшие геморрагии на коже.
2. В периоде полного развития
выражены характерные син
дромы:
костно-суставной синдром: появляются исподволь боли в трубчатых костях (бедренных и болыиеберцовых), связанные с лейкемической инфильтрацией костного мозга;
геморрагический синдром (один из наиболее ярких признаков острого лейкоза), при этом отмечаются кровоизлияния
в кожу, слизистые оболочки, в суставные полости, головной мозг, могут быть кровотечения из носа, десен, желудочно-кишечного тракта, почек;
язвенно-некротический синдром: поражение кожи и слизистых оболочек, обусловленное лейкемической инфильтрацией тканей и сосудов, наличием кровоизлияний, а в дальнейшем, присоединением вирусно-бактериальной инфекции;
системная лимфоаденопатия (Увеличение лимфатических узлов): шейных, подчелюстных, подмышечных, паховых, которые приобретают плотноэластическую консистенцию, они безболезненные и не спаяны с окружающей клетчаткой;
кардиоваскулярный синдром: тахикардия, глухость тонов сердца, функциональный шум, границы сердца расширены;
гепато-лиенальный синдром;
гематологический синдром: в периферической крови появляются незрелые {властные) клетки, анемия, тромбоцито-пения, изменение количества лейкоцитов от высокого лейкоцитоза до резкого их снижения, в последующем может отмечаться отсутствие переходных форм между юными и зрелыми клетками {лейкемическое зияние), отмечается повышенная
в пунктате костного мозга:
обнаруживаются бластные
клетки, происходит угнетение эритро- и тромбопоэза.
В дальнейшем, при прогрессировании заболевания, лей-козный процесс поражает некроветворные органы:
желудочно-кишечный тракт (диспептический и абдоминальный синдром);
мочеполовую систему (увеличение почек, гематурия, почечная недостаточность, увеличение яичек у мальчиков, яичников - у девочек);
центральную нервную систему {синдром нейролейкоза - головная боль, тошнота, рвота, нарушение сознания, судороги), могут развиться невриты, параличи.
В этом периоде часто выражен симптомокомплекс Микулича: лицо становится одутловатым из-за симметричного увеличения подчелюстных, околоушных, окологлазничных и слюнных желез;
Увеличиваются размеры печени и селезенки.
В течение лейкоза выделяют несколько стадий:
I стадия - первая атака заболевания (период от начала клинических проявлений до получения эффекта от проводимой терапии).
II стадия - ремиссия заболевания.
Различают полные и неполные ремиссии:
При полной клинико-гематологической ремиссии: клинические симптомы отсутствуют, а на миелограмме - менее 10% бластных клеток и менее 20% лимфоцитов.
При неполной клинико-гематологической ремиссии: нормализуются клинические проявления и показатели гемограммы, но нет нормализации миелограммы.
III стадия - рецидив заболевания, обусловленный возвратом лейкозного процесса. Чаще рецидив болезни начинается с появления экстрамедуллярных очагов лейкозной инфильтрации в яичках, нервной системе, легких, на фоне нормальных показателей гемопоэза. Менее выраженная симптоматика в периоде рецидива острого лейкоза связана с непрерывным комплексным лечением, сдерживающим развитие лейкемического процесса.
Похожая информация.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2016
Идиопатическая тромбоцитопеническая пурпура (D69.3)
Онкология детская, Педиатрия
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «29» ноября 2016 года
Протокол № 16
Имунная тромбоцитопения
- аутоиммунное заболевание, характеризующееся изолированной тромбоцитопенией (меньше 100 000/мкл) при неизменном/овышенном количестве мегакариоцитов в костном мозге и присутствием на поверхности кровяных пластинок и в плазме больных антитромбоцитарных антител, обычно воздействующими на мембранных гликопротеиновых комплексах IIb/IIIa и/или GPIb/IX, что приводит к разрушению тромбоцитов клетками системы фагоцитирующих мононуклеаров, проявляющееся геморрагическим синдромом.
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| D69.3 | иммунная тромбоцитопения | - | - |
Дата разработки протокола: 2016 год.
Пользователи протокола: ВОП, терапевты, кардиологи, гематологи, педиатры, онкологи.
Шкала уровня доказательности
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
XI Конгресс КАРМ-2019: Лечение бесплодия. ВРТ
Классификация
Классификация
American Society of Hematology, 2013
:
По течению:
· впервые выявленная - длительность до 3 месяцев;
· персистирующая (затяжная) ИТП - длительность 3-12 месяцев;
· хроническая ИТП - длительность более 12 месяцев.
По степени тяжести геморрагического синдрома :
· тяжелая - пациенты с клинически значимой кровоточивостью не зависимо от уровня тромбоцитов. Случаи, сопровождавшиеся симптомами кровотечения в дебюте заболевания, потребовавшие инициации терапии, или случаи возобновления кровотечений с потребностью в дополнительных терапевтических пособиях разными препаратами, повышающими число тромбоцитов, или в увеличении дозировки используемых лекарственных средств.
· рефрактерная - невозможность получения ответа или полного ответа (тромбоциты менее 30х109/л) на терапию после спленэктомии; потеря ответа после спленэктомии и необходимость медикаментозного лечения с целью минимизации клинически значимых кровотечений. При этом обязательно повторное обследование для исключения других причин тромбоцитопении и подтверждения диагноза ИТП. В основном встречается у взрослых.
По стадиям ; Standardization of ITP, Sept 2006 IMBACH]:

Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: NB! Первичная иммунная тромбоцитопения диагностируется при снижении тромбоцитов менее 100х109/л при исключении других причин тромбоцитопении.
Диагностические критерии постановки диагноза:
Жалобы
:
· повышенную кровоточивость из слизистых оболочек;
Анамнез:
· носовые, десневые кровотечения;
· меноррагии, метроррагии;
· кровоизлияния в склеру;
· кровоизлияния в головной мозг;
· гематурия;
· кровотечения из ЖКТ (кровавая рвота, мелена);
· геморрагические высыпания в виде петехий и экхимозов на коже.
Физикальное обследование:
Общий осмотр:
Характер кожного геморрагического синдрома:
· расположение и величина петехий и синяков;
· наличие геморрагий на слизистой полости рта, конъюнктивах;
· стекание крови по задней стенке глотки;
· аномалии строения лица (треугольное лицо, маленькие глаза, эпикант, мелкие черты лица) и конечностей (аномалии 1-го пальца кистей, шестипалость, синдактилия, клинодактилия);
Лабораторные исследования:
· ОАК с ручным подсчетом лейкоцитарной формулы и морфологии тромбоцитов - в гемограмме
отмечается изолированная тромбоцитопения - снижение тромбоцитов менее 100х10 9 /л без изменения показателей лейкоцитов и эритрограммы. В отдельных случаях может регистрироваться постгеморрагическая анемия, сдвиги в лейкограмме, связанные с сопутствующим инфекционным заболеванием, аллергией;
нет.
Диагностический алгоритм на амбулаторном уровне:

Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
см. амбулаторный уровень.
Анамнез:
· длительность и характер кровоточивости;
· проведение вакцинации (особенно комбинированной вакцинации против кори, паротита и краснухи) за 2-3 недели до развития геморрагического синдрома;
· перенесенные (респираторной вирусной, краснухи, инфекционного мононуклеоза) за 2-3 недели до развития геморрагического синдрома;
· применение в течении последних 2-3 недель препараты (в частности гепарин);
· наличие болей в костях и потери в весе;
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования:
· ОАК
с ручным подсчетом лейкоцитарной формулы и морфологии тромбоцитов - в гемограмме отмечается изолированная тромбоцитопения - снижение тромбоцитов менее 100х109/л без изменения показателей лейкоцитов и эритрограммы. В отдельных случаях может регистрироваться постгеморрагическая анемия, сдвиги в лейкограмме, связанные с сопутствующим инфекционным заболеванием, аллергией;
Инструментальные исследования: нет.
Диагностический алгоритм на стационарном уровне: нет.
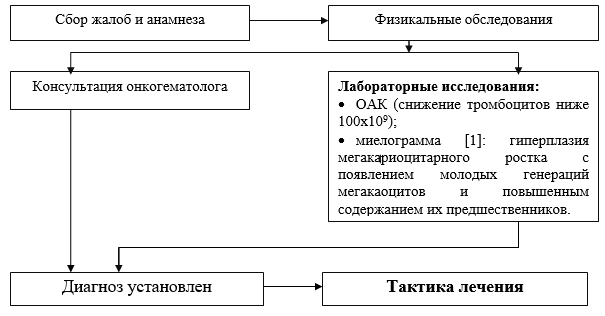
Перечень основных диагностических мероприятий, проводимые на стационарном уровне:
· ОАК (подсчет тромбоцитов и ретикулоцитов в мазке);
· группа крови и резус фактор;
· биохимический анализ крови (белок, альбумин, АЛаТ, АСаТ, билирубин, креатинин, мочевина, декстроза);
· миелограмма: гиперплазия мегакариоцитарного ростка с появлением молодых генераций мегакаоцитов и повышенным содержанием их предшественников;
· длительность кровотечения по Сухареву;
· ОАМ;
· ИФА на маркеры вирусных гепатитов (HbsAg);
· ИФА на маркеры вирусных гепатитов HCV;
· ИФА на маркеры на ВИЧ.
Перечень дополнительных диагностических обследований, проводимые на стационарном уровне:
· биохимический анализ: ГГТП, электролиты;
· коагулограмма;
· ИФА на антитромботические антитела;
· иммунофенотипирование клеток периферической крови;
· иммунограмма;
· антифосфолипидные антитела;
· ПЦР на вирусные инфекции (вирусные гепатиты, цитомегаловирус, вирус простого герпеса, вирус Эпштейна-Барр, вирус Varicella/Zoster);
· эхокардиография;
· УЗИ органов брюшной полости (печени, селезенки, поджелудочной желеыа, желчного пузыря, лимфатических узлов, почки), средостения, забрюшинного пространства и малого таза - для исключения кровоизлияния во внутренние органы;
· компьютерная томография головного мозга: проводится при наличии подозрений на внутричерепное кровоизлияние - головная боль, рвота, парезы, нарушения сознания; для исключения ОНМК;
· УЗИ ОБП.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследование | Критерии исключения диагноза |
| TAR-синдром | Характеризуется патологией мегакариоцитов и тромбоцитов с их гипоплазией и дисфункцией, что приводит к кровотечениям | Сбор жалоб и анамнеза, физикальный метод обследования. | Характерны отсутствие лучевых костей, врожденная патология мегакариоцитов и тромбоцитов с их гипоплазией и дисфункцией, что приводит в кровотечениям. Дети болеют наиболее часто сопровождается с врожденными аномалиями органов (часто пороки сердца) |
| Апластическая анемия | В мазках крови тромбоцитопения изолированная часто глубокая до выявления единичных кровяных пластинок. | ОАК с подсчетом лейкоформулы, ретикулоцитов. Миелограмма, трепанобиопсия. | Аспират костного мозга беден ядросодержащими элементами. Снижено суммарное процентное содержание клеточных элементов. В гистологических препаратах трепанобиоптатов подвздошных костей аплазия костного мозга с замещением жировой ткани, исключает ИТП. Содержание железо нормально или повышено. |
| Миелодиспластический синдром | Геморрагический синдром | ОАК (с подсчетом лейкоформулы, ретикулоцитов).Миелограмма, трепанобиопсия. | Для МДС характерны признаки диспоэза, избыток бластов в костном мозге, хромосомные аберрации, что исключает ИТП |
| Гематобластозы | Панцитопения, геморрагический синдром | ОАК (с подсчетом лейкоформулы, ретикулоцитов). Миелограмма. | Результаты проточной цитометрии, иммуногистохимических, гистологических исследовании костного мозга исключает ИТП. |
| Пароксизмальная ночная гемоглобинурия | Геморрагический синдром |
ОАК; Биохимический анализ крови; Коагулограмма; ОАМ; ИФТ на ПНГ. |
Для ПНГ характерны гемосидеринурия, гемоглобинурия, повышение уровней билирубина, ЛДГ, снижение либо отсутствие гаптоглобина. Кровоточивость редко наблюдается, типична гиперкоагуляция (активация индукторов агрегации). Исключается при отсутствии ПНГ клона по результатам ИФТ. |
| Мегалобластные анемии. | тромбоцитопения |
ОАК + морфология периферической крови; Миелограмма; Биохимический анализ крови (уровня цианкобаламин и фолиевой кислоты). |
Косвенными признаками, характерными для мегалобластных анемий являются повышение среднего содержания гемоглобина в эритроцитах, повышение среднего объема эритроцитов, мегалобластный тип кроветворения по данным миелограммы. В отличие от ИТП при мегалобластных анемиях несмотря на тромбоцитопению отсутствует геморрагический синдром. |
| Тромботическая тромбоцитопеническая пурпура. | Геморрагический синдром |
ОАК; УЗИ ОБП; Оценка неврологического статуса; Рентген суставов. |
Исключается на основании неврологической симптоматики, образованием множественных тромбов, суставного синдрома, часто увеличением печени и селезенки. |
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение за рубежом
Получить консультацию по медтуризму
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Губка гемостатическая |
| Азитромицин (Azithromycin) |
| Алемтузумаб (Alemtuzumab) |
| Амоксициллин (Amoxicillin) |
| Ацикловир (Acyclovir) |
| Дексаметазон (Dexamethasone) |
| Иммуноглобулин G человеческий нормальный (Immunoglobulin G human normal) |
| Каптоприл (Captopril) |
| Клавулановая кислота (Clavulanic acid) |
| Колекальциферол (Kolekaltsiferol) |
| Концентрат тромбоцитов (КТ) |
| Микофеноловая кислота (Микофенолата мофетил) (Mycophenolic acid (Mycophenolate mofetil)) |
| Омепразол (Omeprazole) |
| Панкреатин (Pancreatin) |
| Парацетамол (Paracetamol) |
| Пиперациллин (Piperacillin) |
| Преднизолон (Prednisolone) |
| Ритуксимаб (Rituximab) |
| Тазобактам (Tazobactam) |
| Транексамовая кислота (Tranexamic acid) |
| Тромбин (Trombinum) |
| Флуконазол (Fluconazole) |
| Цефтазидим (Ceftazidime) |
| Циклоспорин (Cyclosporine) |
| Циклофосфамид (Cyclophosphamide) |
| Элтромбопаг (Eltrombopag) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
нет.
− Немедикаментозное лечение:
нет.
− Медикаментозное лечение:
нет.
Алгоритм действий при неотложных ситуациях:
· консультация онкогематолога - при подозрении на гематобластозы;
· консультация гинеколога - при метроррагиях, меноррагиях;
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза заболевания;
· физикальное обследование.
Медикаментозное лечение:
· симптоматическая терапия,
согласно ИВБДВ - руководство ВОЗ по ведению наиболее распространенных заболеваний в стационарах первичного уровня, адаптированное к условиям РК .
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
При иммунных тромбоцитопениях тактика лечения начинается с назначения гормонального препарата (преднизолона). При благоприятном ответе на лечение количество тромбоцитов увеличивается (обычно на 7-10 день) и держится на высоком уровне даже после отмены препарата. Если ремиссия не наступила, назначается иммунотерапия - внутривенный иммуноглобулин. Если не удалось вывести пациента в ремиссию при помощи медикаментозной терапии в течение 6 месяцев, рекомендуется спленэктомия. При тяжелом течении заболевания спленэктомию может быть проведена в более ранее сроки.
Для принятия решения в тактике лечения, международной группой экспертов разработана шкала кровоточивости и рекомендации по подходу
к терапии
:
| Кровоточивость/качество жизни | Лечебный подход |
|
Степень 1.
Минорная кровоточивость, <100 петехий и/или < 5 мелких синяков (<3 см в диаметре); отсутствие кровоточивости слизистых |
Наблюдение |
|
Степень 2.
Легкая кровоточивость. Множественные петехии > 100; и/или > 5 крупных синяков (>3 см в диаметре); отсутствие кровоточивости слизистых |
Наблюдение или, у некоторых пациентов мембраностабилизирующая терапия |
|
Степень 3.
Умеренная кровоточивость. Наличие кровоточивости слизистых, «опасный» стиль жизни |
Консультация гематолога |
|
Степень 4.
Кровоточивость слизистых или подозрения на внутреннее кровотечение |
Лечение всех пациентов в условиях стационара |
Немедикаментозное лечение:
Режим: II.III;
Диета: № 11.
Медикаментозное лечение
Лечение в зависимости от степени тяжести:
Использование стандартной дозы преднизолона в течение максимум 14 дней/повышенной в течение 4-х дней
Препараты первой линии терапии ИТП
:
| Препараты | Доза | Длительность терапии |
УД,
ссылка |
| Преднизолон | 0.25 мг/кг | 21 дней | Grade А |
| 2 мг/кг | 14 дней с постепенной отменой | ||
| 60мг/м 2 | 21 дней | ||
| 4мг/кг | 7 дней с постепенной отменой | ||
| 4мг/кг | 4 дня | ||
| Метилпреднизолон | 30 или 50мг/кг | 7 дней | Grade А |
| 20-30мг/кг | 2 - 7 дня | ||
| 30мг/кг | 3 дня | ||
| ВВИГ | 0.8-1 г/кг | 1-2 дня | Grade А |
| 0.25 г/кг | Однократно | ||
| 0.4 г/кг | 5 дней | ||
| Anti-D | 25мкг/кг | 2 дня | Grade А |
| 50-60мкг/кг | Однократно | ||
| 75мкг/кг | Однократно | ||
| Дексаметазон | 20 - 40 мг/кг/день | в течение 4 дней подряд (каждый месяц, 6 циклов) | Grade А |
Персистирующая и хроническая ИТП:
· схемы глюкокортикоидной терапии: высокие дозы метилпреднизолона в/в 30 мг/кг х 3 дня, далее 20 мг/кг х 4 дня;
· ВВИТ могут использоваться и при хИТП, перед оперативными вмешательствами, удалением зубов/в случае травмы. Режимы применения ВВИТ при хИТП идентичны таковым при впервые возникшей ИТП;
· рекомендуемая доза ВВИТ 0,8-1,0 г/кг массы тела с последующим повторным введением в пределах 48 часов, если после первого введения уровень тромбоцитов не выше 20 х 109/л .
Медикаментозная терапия второй линии:
Ритуксимаб
(УД-B):
· разовая доза: 375 мг/м 2 /нед, длительность курса: 4 недели (всего 4 введения);
Показания
:
· не ответившие на высокие дозы дексаметазона;
· при наличии противопоказаний к спленэктомии;
· рецидивирующее и рефрактерное течение ИТП.
Циклоспорин А:
· 2,5 - 3 мг/кг/сут. В комбинации с Преднизолоном (УД-B)
Циклофосфамид
: 200мг/м 2 1 раз в день;
Показания
:
· у пациентов резистентных к гормонтерапии и/или после спленэктомии;
· вторичная ИТП .
Микофенолат мофетин:
20-40мг/кг, длительность курса 30 дней.
Показания
:
· некоторым пациентам с антипролиферативной и иммуносупресивной целью.
Медикаментозная терапия третьей линии:
Агонисты ТРО-рецепторов
(УД-А):
· Элтромбопаг 25-75 мг внутрь 1-10мг/кг/нед.
Алемтузумаб*:
· альтернативная терапия для хИТП и рефрактерной ИТП.NB! используется на фоне сопроводительной терапии (антибактериальной, противогрибковой, противовирусной).
Перечень основных лекарственных средств:
| МНН препарата | Форма выпуска |
УД,
ссылка |
| Иммуносупрессивные препараты | ||
| дексаметазон |
таблетки по 0,5 мг раствор 4мг/2 мл |
УД В |
| преднизолон | таблетки по 5 мг | УД А |
| для в/в введения 10% 2 гр/20 мл | УД А | |
| иммуноглобулин человеческий Ig G | для в/в введения 10% 5 гр/50 мл | УД А |
| циклофосфамид | порошок для приготовления раствора для в/в введения 500 мг | УД С |
| микофенолат мофетил | капсулы по 250 и 500 мг | УД С |
| ритуксимаб |
флаконы 10 мл/100 мг флаконы 50 мл/500 мг |
УД В |
| циклоспорин А | капсулы по 25 мг, 50 мг, 100 мг | УД В |
| Элтромбопаг | таблетки 31,9 мг и 63,8 мг | УД А |
| Алемтузимаб (после регистрациив РК) | раствор для инфузий 1мл | УД А |
| Противогрибковые препараты (по показаниям) | ||
| флуконазол | раствор для в/в инъекций, 50 мл, 2мг/мл, капсулы 150 мг | УД В |
| Антимикробные препараты применяется для профилактики развития гнойно - септических осложнений, а также после определения чувствительности к антибиотикам | ||
|
азитромицин или |
таблетка/капсула, 500 мг, порошок лиофилизированный для приготовления раствора для в/в инфузий, 500 мг; | УД В |
|
пиперациллин/тазобактам или |
порошок для приготовления инъекционного раствора для в/в введения 4,5 гр | УД В |
|
цефтазидим или |
порошок для приготовления инъекционного раствора для в/в введения 1000 мг | УД В |
| амоксоциллин + клавулановая кислота |
таблетка, покрытая пленочной оболочкой, 500 мг/125 мг, порошок для приготовления суспензии для приема внутрь 135 мг/5мл, порошок для приготовления раствора для в/в и в/м введения 600 мг. |
УД В |
| Противовирусные (по показаниям, в случаях присоединения инфекции) | ||
| ацикловир | крем для наружного применения 5%-5,0, таблетка 200 мг, порошок для приготовления раствора для инфузий 250 мг; | УД С |
| Лекарственные средства, влияющие на свертывающую систему крови | ||
| фибриноген+тромбин | губка гемостатическая, размер 7*5*1, 8*3; | УД В |
Перечень дополнительных лекарственных средств :
| МНН препарата |
Путь введения
|
УД, ссылка |
| омепразол (профилактика противоязвенной терапии) | для приема внутрь 20мг | УД В |
| панкреатин (при гастрите, улучшает процесс пищеварения при гормонотерапии) | 10000 МЕ | УД В |
| каптоприл (при повышении АД) | таблетка для приёма внутрь 12,5 мг | УД В |
| парацетамол (жаропонижающее) | таблетка для приема внутрь 200 мг | УД В |
| этамзилат натрия (при кровотечениях) |
для приема внутрь для в/в введения 2 мл |
УД В |
| колекальциферол (при гипокальциемии) | таблетки по 500 мг | УД В |
Применение трансфузий тромбоконцентрата:
Показания:
· наличии жизнеугрожающего кровотечения.
Трансфузии тромбоконцентрата всегда должны дополнять специфическую терапию ИТП (ВВИГ или/и глюкокортикоиды) и не должны применяться в качестве монотерапии. Если тяжесть кровоточивости при ИТП такова, что требует трансфузии тромбоконцентрата, рекомендуется дробное переливание - каждые от 6-8 часов. В особо тяжелых случаях применяются «гиперфракционные» трансфузии малыми дозами тромбоконцентрата: по 1-2 дозы (0,7-1,4х10 11) каждые два часа. В качестве дополнительной гемостатической терапии применяют этамзилат, антифибринолитические препараты.
NB! При почечных кровотечениях введение ингибиторов фибринолиза противопоказано.
Хирургическое вмешательство:
Спленэктомия
(УД-B)
Показания для проведения вмешательства:
· рецидивирующее, тяжелое течение болезни более 6 месяцев;
· пациенты старше 6 лет после предварительной вакцинации Haemophilus influenzae типа b + S.pneumoniae + N.Meningitidis.
Противопоказания для проведения вмешательства
:
· дети младше 6 лет;
· первичные ИТП.
Другие виды лечения
: нет.
Вспомогательная гемостатическая терапия:
· этамзилат натрия 12.5% в дозе 10-15мг/кг;
· парааминобензойная кислота- транексамовая кислота: в возрасте старше 12 лет в дозе 20-25мг/кг.
Показания для консультации специалистов:
· консультация инфекциониста - при подозрении на инфекционный процесс;
· консультация эндокринолога - при развитии эндокринных нарушений на фоне лечения;
· консультация акушер-гинеколога - при беременности, метроррагии, меноррагии, при назначении комбинированных оральных контрацептивов;
· консультация других узких специалистов - по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
· отсутствие/нарушение сознания (оценка по шкале Глазго); приложение №1
· острая сердечно-сосудистая недостаточность (ЧСС менее 60, или более 200 в минуту);
· острое нарушения дыхания (ДН 2 - 3 степени, ЧД более 50, снижение сатурации менее 88 %, необходимость проведения ИВЛ);
· острое нарушение кровообращения (шоковые состояния);
· АД систолическое, менее 60/более 180 (требующие постоянного введения вазоактивных препаратов);
· нарушение обмена веществ критические (электролитного, водного, белкового, КЩС, кетоацидоз);
· интенсивное наблюдение и интенсивная фармакотерапия, требующее постоянного мониторинга витальных функции;
· нарушение свертывающей и антисвертывающей систем крови.
Индикаторы эффективности лечения:
· через 4 недели от начала лечения повышение тромбоцитов выше 100х10 9 /л (75% пациентов с ИТП).
· после удаления селезёнки - повышение уровня тромбоцитов в периферической крови.
Дальнейшее ведение
Лабораторные исследования:
· ОАК с определением количества тромбоцитов и ручным подсчетом лейкоцитарной формулы (обязательным) проводится 1 раз в месяц на первом году наблюдения. Далее в зависимости от клинического состояния и стабильности гематологической картины;
· биохимический анализ крови в динамике проводится при наличии показаний;
· серологическое исследование маркеров ВИЧ, гепатитов В и С, проводятся через 3 месяца после выписки из стационара и через 3 месяца от каждой трансфузии препаратов крови.
Условие передачи пациента по месту жительства:
· педиатр (детский гематолог) по месту жительства руководствуется рекомендациями, данными специалистами стационара;
· частота осмотра пациента с ИТП составляет 1 раз в 2-4 недели в первые 3 месяца лечения, далее в зависимости от клинического состояния и гематологической динамики, но не реже 1 раза в 2 месяца.
Инструментальные исследования
проводятся при наличии клинических показаний.
Госпитализация
Показания для плановой госпитализации
:
Показания для экстренной госпитализации
:
· снижение уровня тромбоцитов в ОАК <50х10 9 /л.
· наличие геморрагического синдрома (кровотечения из слизистых носоглотки, ротовой полости, желудочно-кишечное кровотечение, маточное кровотечение).
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Детская гематология, 2015. Под редакцией А.Г.Румянцева, А.А.Масчана, Е.В.Жуковской. Москва. Издательская группа «ГЭОТАР-Медиа» 2015г. С – 656, С-251, таблица 6. 2) The American Society of Hematology 2011 evidence-based practice guideline for immune thrombocytopenia Cindy Neunert, Wendy Lim, Mark Crowther, Alan Cohen, Lawrence Solberg, Jr and Mark A. Crowther2011; 16:4198-4204 3) Standardization of ITP, Sept 2006 IMBACH. 4) Оказание неотложной помощи, 2005. Алгоритм действий при неотложных ситуациях: согласно ИВБДВ – руководство ВОЗ по ведению наиболее распространенных заболеваний в стационарах первичного уровня, адаптированное к условиям РК (ВОЗ 2012 г.). 5) ESH. The Handbook «Immune thrombocytopenia» 2011. 6) Tarantino & Buchanan, Hematol Oncol Clin North Am, 2004, 18:1301-1314. 7) Guidelines for the adminis parenteral nutritrion Canada 2010. 8) SIGN 104. Antibiotic prophylaxis in surgery.2014.
Информация
Сокращения, используемые в протоколе
| АГ | артериальная гипертензия; |
| АД | артериальное давление; |
| АЛаТ | аланинаминотрансфераза |
| АСа Т | аспартатаминотрансфераза |
| в/в | внутривенно |
| в/м | внутримышечно |
| ВВИД | внутривенная высокодозная иммуноглобулинтерапия |
| ВИЧ | вирус иммунодефицита человека; |
| ГГТП | гаммаглютамилтранспептидаза; |
| ИВБДВ | интегрированное ведение болезней детского возраста |
| ИВЛ | искусственная вентиляция легких |
| ИТП | имунная тпромбоцитопения |
| ИФА | иммуноферментный анализ; |
| ИФТ | иммунофенотипирование; |
| КТ | компьютерная томография; |
| КЩС | кислотно-щелочное состояние |
| ЛДГ | лактатдегидрогеназа; |
| ЛПУ | лечебно-профилактическое учреждение |
| МДС | миелодиспластический синдром; |
| МЕ | международных единиц |
| ММФ | микофенолат мофетин |
| МРТ | магнитно-резонансная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи; |
|
ОМЛ ПНГ |
острый миелобластный лейкоз; пароксизмальная ночная гемоглобинурия; |
| ОНМК | острое нарушение мозгового кровообращения |
| ПЦР | полимеразная цепная реакция; |
| СОЭ | - скорость оседания эритроцитов; |
| ТГСК | трансплантация гемопоэтических стволовых клеток |
| УЗДГ | ультразвуковая доплерография |
| ФГДС | фибро-гастро-дуаденоскопия |
| хИТП | хроническая имунная тромбоцитопения |
| ЦМВ | цитомегаловирус |
| ЧД | частота дыхания; |
| ЧСС | частота сердечных сокращений; |
| ЭКГ | электрокардиография; |
| ЭхоКГ | эхокардиография; |
| Ig | иммуноглобулин |
Список разработчиков протокола с указанием квалификационных данных:
1) Омарова Гульнара Ербосыновна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г.Астана.
2) Тастанбекова Венера Булатовна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г. Астана.
3) Умирбекова Балжан Болатовна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г.Астана.
4) Омарова Кулян Омаровна - доктор медицинских наук, профессор, РГКП «Национальный центр педиатрии и детской хирургии», г. Алматы.
5) Манжуова Ляззат Нурпапаевна - кандидат медицинских наук, заведующий отделением онкологии №1, РГКП «Национальный центр педиатрии и детской хирургии», г. Алматы.
6) Калиева Мира Маратовна - кандидат медицинских наук, доцент кафедры клинической фармакологии и фармакотерапии КазНМУ им. С. Асфендиярова.
Указание на отсутствие конфликтов: нет.
Список рецензентов: Кемайкин Вадим Матвеевич - врач гематолог высшей квалификационной категории, кандидат медицинских наук, главный внештатный гематолог, онкогематолог Министерства здравоохранения и социального развития Республики Казахстан.
Приложение 1

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement, не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement является исключительно информационно-справочным ресурсом. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) - причины, симптомы, диагностика, лечение
Спасибо
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) относится к геморрагическим диатезам с изменением (уменьшением) количества тромбоцитов (тромбоцитопенией ).Обычно тромбоцитопеническая пурпура впервые развивается у детей в возрасте 2-6 лет (до 10 лет), независимо от пола. У взрослых заболевание не так распространено, и страдают от него чаще женщины.
Характерным для данного заболевания является снижение числа тромбоцитов в сыворотке крови ниже уровня 100 х10 9 /л на фоне достаточного их образования в костном мозге , и наличия на поверхности тромбоцитов и в крови антител, вызывающих их разрушение.
В зависимости от длительности и цикличности течения заболевания, выделяют несколько форм тромбоцитопенической пурпуры:
1.
Острая.
2.
Хроническая.
3.
Рецидивирующая.
Для острой формы характерно повышение уровня тромбоцитов крови более 150х10 9 /л в течение 6 месяцев со дня развития болезни, при отсутствии рецидивов (повторных случаев заболевания) впоследствии. Если восстановление уровня тромбоцитов затягивается на срок более 6 месяцев, выставляется диагноз – хроническая тромбоцитопеническая пурпура. При повторном снижении их количества ниже нормы после их восстановления, имеет место рецидивирующая тромбоцитопеническая пурпура.
Причины тромбоцитопенической пурпуры
 Точная причина развития тромбоцитопенической пурпуры не установлена. Считается, что данное заболевание может проявиться в срок около 3-х недель после:
Точная причина развития тромбоцитопенической пурпуры не установлена. Считается, что данное заболевание может проявиться в срок около 3-х недель после:1. Перенесенной вирусной или бактериальной инфекции (ВИЧ -инфекции, инфекциооный мононуклеоз, ветряная оспа).
2. После проведения вакцинации (БЦЖ).
3. Переохлаждения или излишнего пребывания на солнце.
4. Травм и оперативных вмешательств.
5. В результате применения некоторых лекарственных препаратов:
- Рифампицин;
- Ванкомицин;
- Бактрим;
- Карбомазепин;
- Диазепам;
- Вальпроат натрия;
- Метилдопа;
- Спиронолактон;
- Левамизол;
Cимптомы
 При данном заболевании отмечается появление пятнисто-синячковой сыпи на коже и кровоизлияний в слизистых оболочках. Элементы сыпи могут быт различного размера, внешне напоминают синяки, безболезненные при надавливании, располагаются асимметрично, могут появляться без травматизации, чаще всего ночью. Цвет высыпаний различный: от синюшного до желтого.
При данном заболевании отмечается появление пятнисто-синячковой сыпи на коже и кровоизлияний в слизистых оболочках. Элементы сыпи могут быт различного размера, внешне напоминают синяки, безболезненные при надавливании, располагаются асимметрично, могут появляться без травматизации, чаще всего ночью. Цвет высыпаний различный: от синюшного до желтого.Кровоизлияния могут быть не только на слизистых ротовой полости и миндалин , но и в барабанную перепонку, стекловидное тело, склеру и глазное дно. Редко возможно кровоизлияние в головной мозг , что значительно ухудшает состояние больного. Этому предшествует появление головокружения и головной боли , а также кровотечение в других органах.
При снижении уровня тромбоцитов менее 50х10 9 /л появляются кровотечения из носа, десневые кровотечения, которые в большей степени опасны при удалении зуба. При этом кровотечение возникает сразу же, и обычно не возобновляется после его остановки. У девочек подросткового возраста с тромбоцитопенической пурпурой определенную опасность представляют маточные кровотечения при менструации .
Стадии течения тромбоцитопенической пурпуры
1. Геморрагический криз – характерны выраженные кровотечения и синячковая сыпь, изменения в общем анализе крови (тромбоцитопения, снижение уровня гемоглобина).2. Клиническая ремиссия – отсутствуют видимые клинические проявления, но сохраняются изменения в крови.
3. Клинико-гематологическая ремиссия – восстановление лабораторных показателей крови на фоне отсутствия видимых проявлений болезни.
Диагностика
При постановке диагноза идиопатическая тромбоцитопеническая пурпура проводится дифференциальная диагностика с различными заболеваниями крови (инфекционный мононуклеоз , лейкоз , микроангиопатическая гемолитическая анемия, системная красная волчанка , тромбоцитопения на фоне приема лекарственных препаратов и другие).В комплекс обследования входят следующие диагностические процедуры:
- общий анализ крови с подсчетом количества тромбоцитов;
- определение в крови антитромбоцитарных антител и проба Кумбса;
- пункция костного мозга;
- определение АЧТВ, протромбинового времени, уровня фибриногена;
- биохимический анализ крови (креатинин , мочевина , АЛТ, АСТ);
- реакция Вассермана, определение в крови антител к вирусу Эпштейна-Барр, парвовирусу.
Тромбоцитопеническая пурпура у детей
 Идиопатическая тромбоцитопеническая пурпура (ИТП) развивается у детей от 2-х до 8-ми лет. Мальчики и девочки имеют равный риск развития этой патологии. Начинается ИТП у детей остро после перенесенных инфекционных заболеваний (инфекционный мононуклеоз, бактериальные инфекционные заболевания, ветряная оспа), проведения вакцинации , травм . Следует отметить сезонное начало заболеваемости: чаще весной.
Идиопатическая тромбоцитопеническая пурпура (ИТП) развивается у детей от 2-х до 8-ми лет. Мальчики и девочки имеют равный риск развития этой патологии. Начинается ИТП у детей остро после перенесенных инфекционных заболеваний (инфекционный мононуклеоз, бактериальные инфекционные заболевания, ветряная оспа), проведения вакцинации , травм . Следует отметить сезонное начало заболеваемости: чаще весной.У детей до 2-х лет регистрируется инфантильная форма тромбоцитопенической пурпуры. В этом случае заболевание начинается остро, без наличия предшествующей инфекции, протекает крайне тяжело: уровень тромбоцитов опускается менее 20х10 9 /л, лечение неэффективно, очень высок риск хронизации заболевания.
Клинические проявления ИТП зависят от уровня тромбоцитов. Начало заболевания характеризуется появлением пятнисто-синячковых высыпаний на коже и невыраженных кровоизлияний на слизистых оболочках. При снижении уровня тромбоцитов менее 50 х10 9 /л возможно появление различных кровотечений (носовые, желудочно-кишечные, маточные, почечные). Но чаще всего обращают на себя внимание большие "синяки" в местах ушибов, могут быть гематомы при проведении внутримышечных инъекций (уколов). Характерно увеличение селезенки. В общем анализе крови регистрируется тромбоцитопения (снижение тромбоцитов), эозинофилия (увеличение количества эозинофилов), анемия (снижение количества гемоглобина).
Лечение
Если у пациента нет кровотечения из слизистых, синяки при ушибах умеренные, уровень тромбоцитов в крови не менее 35х10 9 /л, то лечение обычно не требуется. Рекомендуется избегать возможной травматизации, и отказаться от занятий контактными видами спорта (любые виды борьбы).Лечение идиопатической тромбоцитопенической пурпуры направлено на уменьшение выработки антитромбоцитарных антител и предупреждение их связывания с тромбоцитами.
Диета при тромбоцитопенической пурпуре
Как правило, специальной диеты не требуется. Рекомендовано исключение из рациона бобовых, так как есть мнение, что при их употреблении возможно уменьшение уровня тромбоцитов в крови. При наличии кровотечений в ротовой полости пища подается в охлажденном виде (не в холодном), чтобы уменьшить риск травматизации слизистой оболочки.Медикаментозная терапия
 1.
Глюкокортикостероиды.
1.
Глюкокортикостероиды.
Через рот назначают гормональные препараты следующим образом:
- В общей дозе - преднизолон в дозе 1-2 мг/кг в сутки на протяжении 21 дня, затем дозу постепенно снижают до полной отмены. Возможен повторный курс через месяц.
- В высоких дозах – преднизолон в дозе 4-8 мг/кг в сутки принимают неделю, или метилпреднизолон в дозе 10-30 мг/кг в сутки, с быстрой последующей отменой препарата, повторный курс проводят через 1 неделю.
- "Пульс-терапия" гидрокортизоном - 0,5 мг/кг в сутки, принимают 4 дня через 28 дней (курс составляет 6 циклов).
При длительном приеме и индивидуально у каждого пациента могут проявляться побочные эффекты от приема глюкокортикоидов : увеличение уровня глюкозы крови и снижение уровня калия, язва желудка, снижение иммунитета , увеличение артериального давления , задержка роста.
2. Иммуноглобулины для внутривенного введения:
- Иммуноглобулин нормальный человека для в/в введения;
- Интраглобин Ф;
- Октагам;
- Сандоглобулин;
- Веноглобулин и др.
На фоне применения иммуноглобулинов возможно появление головной боли, аллергической реакции, повышение температуры тела до высоких цифр и озноб . Для уменьшения степени выраженности нежелательных эффектов назначают Парацетамол и Димедрол внутрь, и Дексаметазон внутривенно.
3.
Интерферон альфа.
Показан при хронической форме пурпуры в случае неэффективности лечения глюкокортикоидами. Под кожу или в мышцу вводят 2х106 ЕД интерферона -альфа на протяжении месяца 3 раза в неделю, через день.
Нередко во время лечения интерфероном появляются
Список сокращений
EULAR - Европейская лига против ревматизма
HLA-В35 - Аллель 35 локуса B главного комплекса гисто-совместимости человека
IgG, М, А - Иммуноглобулины G, М, А
IL - Интерлейкин
ISKDC - Международные исследования заболеваний почек у детей
PreS - Европейское общество детских ревматологов
PRINTO - Международная педиатрическая ревматологическая организация по клиническим исследованиям
АПФ - Ангиотензинпревращающий фермент
БШГ - Болезнь Шенлейна-Геноха
ВПГ - Вирус простого герпеса
ГК - Глюкокортикостероиды
ЖКТ - Желудочно-кишечный тракт
КТ - Компьютерная томография
ЛФК - Лечебная физкультура
МЕ - Международная единица
МНО - Международное нормализованное отношение
МРТ - Магнитно-резонансная томография
СОЭ - Скорость оседания эритроцитов
СРБ - С-реактивный белок
УЗИ - Ультразвуковое исследование
УФО - Ультрафиолетовое облучение
ХПН - Хроническая почечная недостаточность
ЦМВ - Цитомегаловирус
ЭГДС - Эзофагогастродуоденоскопия
ЭКГ - Электрокардиография
Методология
Методы, используемые для сбора/селекции доказательств: поиск в электронных базах данных.
Описание методов, использованных для оценки качества и силы доказательств: доказательной базой для рекомендаций являются публикации, вошедшие в Кохрейновскую библиотеку, базы данных EMBASE, MEDLINE и PubMed. Глубина поиска - 5 лет.
Методы, использованные для оценки качества и силы доказательств:
Консенсус экспертов;
Методы, использованные для анализа доказательств:
Систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь, влияет на силу рекомендаций.
Для минимизации потенциальных ошибок каждое исследование оценивалось независимо. Любые различия в оценках обсуждались всей группой авторов в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Методы, использованные для формулирования рекомендаций: консенсус экспертов.
Индикаторы доброкачественной практики (Good Practice Points - GPPs)
Экономический анализ
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Внешняя экспертная оценка.
Внутренняя экспертная оценка.
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых, прежде всего, попросили прокомментировать, насколько доступна для понимания интерпретация доказательств, лежащая в основе рекомендаций.
От врачей первичного звена (детских ревматологов) получены комментарии в отношении доходчивости изложения данных рекомендаций, а также их оценка важности предлагаемых рекомендаций, как инструмента повседневной практики.
Все комментарии, полученные от экспертов, тщательно систематизировались и обсуждались членами рабочей группы (авторами рекомендаций). Каждый пункт обсуждался в отдельности.
Консультация и экспертная оценка
Рабочая группа
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Уровни доказательности используемых медицинских технологий по определению Центра доказательной медицины Оксфордского университета:
Класс (уровень) I (A) большие двойные слепые плацебоконтролируемые исследования, а также данные, полученные при мета-анализе нескольких рандомизированных контролируемых исследований.
Класс (уровень) II (B) небольшие рандомизированные и контролируемые исследования, при которых статистические данные построены на небольшом числе больных.
Класс (уровень) III (C) нерандомизированные клинические исследования на ограниченном количестве пациентов.
Класс (уровень) IV (D) выработка группой экспертов консенсуса по определнной проблеме
Определение
Тромботическая микроангиопатия, тромботическая и тромбоцитопеническая пурпура - васкулит, характеризующийся нетромбоцитопенической пурпурой с преимущественной локализацией на нижних конечностях и отложением IgA-депозитов в мелких сосудах (капилляры, венулы, артериолы). Типично вовлечение кожи, кишечника и клубочков почек; нередко сочетается с артралгиями или артритом.
Синонимы: геморрагический васкулит, анафилактоидная пурпура, аллергическая пурпура, геморрагическая пурпура Геноха, капилляротоксикоз, болезнь Шенлейна-Геноха.
Таблица 1. Классификация нефритов при тромбоцитопенической пурпуре по ISKDC
(Международные исследования заболеваний почек у детей)
|
Морфологические вариант |
|
|
Минимальные изменения |
|
|
Мезангиальная пролиферация |
|
|
Очаговая пролиферация или склероз с <50% полулуний |
|
|
Диффузная пролиферация или склероз с <50% полулуний |
|
|
Очаговая пролиферация или склероз с 50-75% полулуний |
|
|
Диффузная пролиферация или склероз с 50-75% полулуний |
|
|
Очаговые разрастания или склероз с >75% полулуний |
|
|
Диффузной пролиферации или склероз с >75% полулуний |
|
|
Мембранопролиферативный гломерулонефрит |
Течение тромбоцитопенической пурпуры чаще острое, с выздоровлением в течение 2 мес от начала болезни, но может быть затяжным, рецидивирующим на протяжении 6 мес; редко длится в течение 1 года и более. Хроническое течение свойственно вариантам с нефритом Шенлейна-Геноха или с изолированным непрерывно рецидивирующим кожным геморрагическим синдромом.
Осложнения
Инвагинация
Кишечная непроходимость
Перфорация кишечника с развитием перитонита
При нефрите: острая почечная недостаточность или ХПН.
Диагностика
Лабораторные исследования
Клинический анализ крови: умеренный лейкоцитоз с нейтрофилезом, эозинофилией, тромбоцитоз.
Биохимические и иммунологические исследования крови:
повышение концентрации СРБ, IgА.
Клинический анализ мочи: при наличии нефрита - транзиторные изменения мочевого осадка.
Биопсия кожи: фибриноидный некроз сосудистой стенки и периваскулярная инфильтрация нейтрофилами с их распадом и образованием лейкоцитарного детрита. Фиксация в сосудистой стенке IgA-содержащих иммунных комплексов, обнаруживаемых при иммуногистохимическом исследовании.
Биопсия почек: мезангиопролиферативный гломерулонефрит, нефрит с различной интенсивностью формирования "полулуний". Иммуногистохимическое исследование выявляет гранулярные депозиты IgA, реже - IgG, С3-компонента комплемента, фибрина.
Инструментальные исследования
УЗИ органов брюшной полости, почек: изменение эхогенности паренхиматозных органов, нарушение кровотока; отек кишечной стенки, гематома, дилатация различных отделов кишечника; жидкость в брюшной полости; гепато- и спленомегалия, увеличение размеров поджелудочной железы и почек.
Рентгенография кишечника: утолщение и распрямление складок слизистой оболочки (симптом "подставки для тарелок") и краевые лакуны ("отпечатки пальцев") со стороны мезентериального края.
КТ брюшной полости: гепато- и спленомегалия, увеличение размеров поджелудочной железы и почек; изменение паренхимы паренхиматозных органов, жидкость в брюшной полости.
МРТ органов брюшной полости: инфаркты паренхиматозных органов, окклюзия сосудов, гепато- и спленомегалия, увеличение поджелудочной железы, почек, жидкость в брюшной полости.
КТ головного мозга: кровоизлияния, инсульт в 1-е сутки.
МРТ головного мозга: кровоизлияния, инсульт и ишемия головного мозга.
ЭГДС: эритема, отек, петехии, язвы, узелковые изменения, гематомоподобные протрузии в разных отделах ЖКТ, небольших размеров (< 1 см2) - поверхностные и множественные.
Колоноскопия: язвы размером 1-2 см2 с преимущественной локализацией в подвздошной и прямой кишке.
Критерии диагностики
Диагноз БШГ устанавливают на основании критериев Европейской лиги против ревматизма (EULAR), Международной педиатрической ревматологической организации по клиническим исследованиям (PRINTO) и Европейского общества детских ревматологов (PreS) 2010 г. (Табл.2).
Таблица 2. Диагностические критерии тромбоцитопенической пурпуры (EULAR/PRINTO/PReS, 2010).
|
Критерии |
Определение |
|
Обязательные |
|
|
Пальпируемая пурпура или петехии, локализованные преимущественно на нижних конечностях и не связанные с тромбоцитопенией |
|
|
Дополнительные |
|
|
1. Боли в животе |
Диффузная абдоминальная боль по типу колики с острым дебютом, подтвержденная документально и физикальным обследованием; желудочно-кишечные кровотечения |
|
2. Патоморфология |
Типичный лейкоцитопластический васкулит с преимущественным отложением IgA или пролиферативный гломерулонефрит с IgA-депозитами |
|
3. Артрит/артралгии |
Острый дебют артрита с припухлостью, болью, нарушением функции в суставе. Острый приступ артралгии без припухлости и нарушения функции |
|
4. Поражение почек |
Протеинурия > 0,3 г/сут или альбумин/креатинин > 30 ммоль/мг в утренней порции мочи |
|
Гематурия или число эритроцитов > 5 клеток в поле зрения |
|
|
Диагноз Тромбоцитопеническая пурпура устанавливают при наличии как минимум 1 обязательного и 1 дополнительного критерия |
|
Дифференциальный диагноз необходимо проводить со следующими заболеваниями: менингококкцемия, тромбоцитопеническая пурпура, лимфопролиферативные заболевания, лейкоз, опухоли, системная красная волчанка, неспецифический язвенный колит, болезнь Крона, хронический гепатит с внекишечными проявлениями, острый, хронический гломерулонефрит, IgA-нефропатия.
Примеры диагнозов
Пример N 1. Тромбоцитопеническая пурпура, фаза стихания, смешанная форма (кожный, суставной синдромы), средняя степень тяжести, рецидивирующее течение.
Пример N 2. Тромбоцитопеническая пурпура, активная фаза, смешанная форма (кожный, абдоминальный, почечный синдромы), тяжелая степень тяжести, острое течение. Острая почечная недостаточность.
Немедикаментозное лечение
В периоды обострения заболевания следует ограничивать двигательный режим ребенка. Рекомендуется сохранять прямую осанку при ходьбе и сидении, спать на жестком матрасе и тонкой подушке. Исключить психоэмоциональные нагрузки, пребывание на солнце.
У больных с синдромом Кушинга целесообразно ограничение потребления углеводов и жиров, предпочтительна белковая диета. Употребление пищи с повышенным содержанием кальция и витамина D для профилактики остеопороза.
Лечебная физкультура (ЛФК)
Лечебную физкультуру проводить в соответствии с индивидуальными возможностями больного.
Медикаментозное лечение
Острый период:
Больных с острым течением тромбоцитопенической пурпуры госпитализируют, назначается постельный режим, гипоаллергенная диета.
Глюкокортикоиды (А), показания к назначению: упорное волнообразное течение кожной пурпуры, наличие некротических элементов, упорный абдоминальный синдром, нефрит. При простой и смешанной форме тромбоцитопенической пурпуры без поражения почек преднизолон (А) назначается в дозе 1,0-1,5 мг/кг/сут в течение 45-60 дней с последующим снижением дозы до поддерживающей (0,2-0,3 мг/кг массы тела в сутки). Лечение ГК проводят на фоне гепарина. Предпочтительно использовать низкомолекулярные гепарины (D) в дозе 65-85 МЕ на кг массы тела в сутки; вводить строго подкожно в течение 3-4 недель. После завершения терапии низкомолекулярными гепаринами с целью профилактики тромботических осложнений пациентам назначают антикоагулянты непрямого действия (D) - варфарин. Дозу препарата контролируют по уровню МНО.
Для улучшения процессов микроциркуляции применяют пентоксифиллин (D) внутривенно капельно в дозе 20 мг на год жизни в сутки, введение препарата разделяется на 2 приема. Препарат вводится в течение 12-14 дней, затем необходимо перейти на пероральный прием препарата в той же дозе. Длительность приема пентоксифиллина не менее 6-12 месяцев. Дипиридамол (D) назначается в дозе 2,5 мг/кг массы тела в сутки в 2-3 приема. Длительность приема препарата - не менее 12 мес.
Лечение тромбоцитопенической пурпуры с поражением почек
Детям с нефротической и смешанной формой гломерулонефрита преднизолон (А) назначают в суточной дозе 2 мг/кг на 4-6 недель с постепенным снижением до поддерживающей дозы и отменой в последующем.
При высокой активности гломерулонефрита с признаками нарушения функции почек, с выраженными иммунологическими нарушениями применяют пульс-терапию метилпреднизолоном (А) по 20-30 мг/кг в/в в течение 3-х дней в сочетании с циклофосфамидом (D) в дозе 2,0 мг/кг в сутки per os в течение 2-3 месяцев или пульс-терапией циклофосфамидом (D) в дозе 0,5-0,75 1 раз в 2 недели или 500-1000 мг/кг ежемесячно, или 15 мг/кг (максимально 1 гр) каждые 2 недели трижды, а затем каждые 3 недели. Предпочтительно внутривенное введение циклофосфамида. Суммарная (курсовая) доза циклофосфана не должна превышать 200 мг/кг.
При лечении гематурической формы гломерулонефрита с сохранными функциями почек применяют антиагреганты (дипидамол (D)), ингибиторы АПФ (каптоприл (D) 0,1-0,5 мг/кг/сут за 1-2 приема, эналаприл (D)) с нефропротективной целью.
Ведение пациентов
Ведение пациентов в стационарных условиях
Специализированная, в том числе высокотехнологичная помощь оказывается в детском ревматологическом отделении медицинской организации, где предусмотрено наличие:
Отделения анестезиологии и реаниматологии или блока (палаты) реанимации и интенсивной терапии;
Иммунологической лаборатории с проточным цитофлюометром и оборудованием для определения иммунологических маркеров ревматических болезней;
Отделения лучевой диагностики, включая кабинет магнитно-резонансной и компьютерной томографии с программой для исследования суставов;
Эндоскопического отделения.
Квалификационным требованиям Приказ Минздравсоцразвития России от 7 июля 2009 г. N 415н с изменениями, внесенными приказом Минздравсоцразвития России от 26 декабря 2011 г. N 1644н , Приказ Минздравсоцразвития России от 23 июля 2010 г. N 541н).
Обследование и лечение пациентов проводится в соответствии со стандартом специализированной, в т.ч. высокотехнологичной медицинской помощи больным с системными васкулитами в условиях стационара или дневного стационара.
Детям с высокой и средней степенью активности болезни специализированная медицинская помощь оказывается в условиях круглосуточного стационара.
Детям с низкой степенью активности и ремиссией болезни специализированная медицинская помощь оказывается в условиях круглосуточного и дневного стационара.
Продолжительность лечения пациента в стационаре - 42 дня
Продолжительность лечения пациента в условиях дневного стационара - 14 дней
Ведение пациентов в амбулаторно-поликлинических условиях
Амбулаторно-поликлиническая помощь оказывается в детском ревматологическом кабинете.
Помощь оказывает врач-ревматолог, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения по специальности "ревматология", без предъявления требований к стажу работы (Приказ Минздравсоцразвития России от 7 июля 2009 г. N 415н с изменениями, внесенными приказом Минздравсоцразвития России от 26 декабря 2011 г. N 1644н, Приказ Минздравсоцразвития России от 23 июля 2010 г. N 541н).
Ведение пациента, получающего ГК и иммунодепрессанты
Осмотр врачом-ревматологом - 1 раз в мес.
Клинический анализ крови (концентрация гемоглобина, число эритроцитов, тромбоцитов, лейкоцитов, лейкоцитарная формула, СОЭ) - 1 раз в 2 нед:
При снижении числа лейкоцитов, эритроцитов, тромбоцитов консультация ревматолога, при необходимости госпитализация.
Анализ биохимических показателей (общий белок, белковые фракции, концентрация мочевины, креатинина, билирубина, калия, натрия, ионизированного кальция, трансаминаз, щелочной фосфатазы) - 1 раз в 2 нед:
При повышении уровня мочевины, креатинина, трансаминаз, билирубина выше нормы консультация ревматолога, при необходимости госпитализация.
Анализ иммунологических показателей (концентрация Ig A, M, G; СРБ) - 1 раз в 3 мес.
Клинический анализ мочи - 1 раз в 2 нед.
ЭКГ всем детям 1 раз в 3 мес.
УЗИ брюшной полости, сердца, почек - 1 раз в 6 мес.
Плановая госпитализация 2 раза в год для проведения полного обследования и при необходимости - коррекции терапии.
Внеплановая госпитализация в случае обострения болезни.
Ведение всех пациентов с тромбоцитопенической пурпурой
Обучение на дому показано:
Детям с тромбоцитопенической пурпурой, получающим ГК и иммунодепрессанты.
Во время посещения школы не показаны занятия физкультурой в общей группе.
Занятия ЛФК в стадии ремиссии болезни со специалистом, знакомым с особенностями патологии.
Противопоказаны:
Вакцинация;
Введение гаммаглобулина;
Инсоляция (пребывание на солнце);
Смена климата;
Переохлаждение (в том числе купание в водоемах);
Физические и психические травмы;
Контакты с домашними животными;
Лечение иммуномодуляторами в случае развития острой респираторной инфекции.
Показания к телемедицинским консультациям
1. Оценка показаний к госпитализации пациентов в ревматологическое отделение Федерального центра.
2. Консультация тяжелых пациентов с тромбоцитопенической пурпурой для решения вопроса о необходимости и безопасности транспортировки больного в Федеральный центр.
3. Консультация пациентов без установленного диагноза с подозрением на тромбоцитопеническую пурпуру.
4. Консультация нетранспортабельных больных с тромбоцитопенической пурпурой для решения вопроса о диагностике и лечении.
5. Пациентам с тромбоцитопенической пурпурой при неэффективности терапии иммунодепрессантами в течение 3-х месяцев.
6. Коррекция терапии при непереносимости лекарственных препаратов у пациентов с тромбоцитопенической пурпурой.
7. Консультация больных тромбоцитопенической пурпурой, нуждающихся в паллиативной медицинской помощи.
Профилактика
Первичная профилактика не разработана.
Вторичная профилактика включает комплекс мероприятий, направленных на предотвращение рецидивов заболевания:
Диспансерное наблюдение;
Лечение и профилактика носоглоточной инфекции;
Длительное проведение поддерживающей терапии, разработанной с учетом индивидуальных особенностей пациента и варианта болезни;
Постоянный контроль безопасности проводимого лечения и при необходимости его коррекция;
Обеспечение охранительного режима (ограничение психо-эмоциональных и физических нагрузок, при необходимости обучение детей на дому, посещение школы лишь при получении стойкой клинико-лабораторной ремиссии, ограничение контактов для уменьшения риска развития инфекционных заболеваний);
Предохранение от инсоляции и применения УФО (использование солнцезащитных кремов, ношение одежды, максимально закрывающей кожу, головных уборов с полями, отказ от поездок в регионы с высоким уровнем инсоляции);
Индивидуальный подход к вакцинации (вакцинация детей может проводиться только в период полной ремиссии заболевания, при длительном ее сохранении по индивидуальному графику); введение гамма-глобулина осуществляется только при абсолютных показаниях.
Исходы и прогноз
Выздоровление у 60-65% больных наступает через 2-6 мес; возможно хроническое течение. В случае развития гломерулонефрита ребенок нуждается в наблюдении у нефролога, так как исходом может быть хроническая почечная недостаточность.
У 82% пациентов в течение 23 лет наблюдения функция почек сохраняется нормальной; у 5% больных с изолированной микрогематурией, умеренной протеинурией и умеренными гистологическими изменениями в течение 10-25 лет развивается хроническая почечная болезнь. У детей, заболевших в возрасте до 7 лет, прогноз хороший.
1. Лыскина Г.А. Системные васкулиты. В кн.: Рациональная фармакотерапия детских заболеваний / под ред. А.А. Баранова, Н.Н. Володина, Г.А. Самсыгиной. - М.: Литтера, 2007. - С. 842-871.
2. Лыскина Г.А., Кикинская Е.Г., Зиновьева Г.А., Фролкова Е.В. Поражение почек при пурпуре Шенлейна-Геноха у детей // Педиатрия. - 2005; 5: 22-28.
3. Chang W.L., Yang Y.H., Wang L.C. et al. Renal manifestations in Henoch-Schonlein purpura: a 10-year clinical study // Pediatr. Nephrol. - 2005; 20(9): 1269-1272.
4. Ozen S., Ruperto N., Dillon M.J. et al. EULAR/PReS endorsed consensus criteria for the classification of childhood vasculitides // Ann. Pheum. Dis. - 2006; 65: 936-941.
5. Ozen S., Pistorio A., Iusan S.M. et al. EULAR/PRINTO/PRES criteria for Henoch-Schonlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: Final classification criteria. Ann Rheum Dis. 2010; 69: 798-806.
6. Sausbury F.T. Henoch-Schonlein purpura // Curent opinion in Rheumatology. - 2001; 13: 35-40.
Откройте актуальную версию документа прямо сейчас или получите полный доступ к системе ГАРАНТ на 3 дня бесплатно!
Если вы являетесь пользователем интернет-версии системы ГАРАНТ, вы можете открыть этот документ прямо сейчас или запросить по Горячей линии в системе.
107. Тромбоцитопеническая пурпура у детей. Этиология, патогенез, классификация, клиника, лечение.
Идиопатическая (аутоиммунная) тромбоцитопеническая пурпура - заболевание, характеризующееся изолированным снижением количества тромбоцитов (менее 100 000/мм3) при нормальном или повышенном количестве мегакариоцитов в костном мозге и наличием на поверхности тромбоцитов и в сыворотке крови антитромбоцитарных антител, вызывающих повышенную деструкцию тромбоцитов.
Распространенность, факторы риска и этиология. Частота идиопатической тромбоцитопенической пурпуры у детей около 1,5-2 на 100 000 детей без различий по полу при равной частоте острых и хронических форм. В подростковом возрасте число больных девушек становится вдвое больше, чем юношей.
Причины тромбоцитопенической пурпуры точно не установлена; среди предшествующих развитию идиопатической тромбоцитопенической пурпуры факторов отмечают вирусные и бактериальные инфекции (40% случаев), прививки и введение гамма-глобулина (5,5%), хирургические операции и травмы (6%); в 45% случаях заболевание возникает спонтанно без предшествующих причин. У большинства больных идиопатической тромбоцитопенической пурпурой преморбидный фон, физическое и психомоторное развитие не отличаются от здоровых детей.
Термин «идиопатическая» указывает на спонтанное начало болезни и не идентифицированную до настоящего времени этиологию.
Патогенез тромбоцитопенической пурпуры. Тромбоцитопения приводит к нарушению в тромбоцитарном звене гемостаза и способствует развитию геморрагического синдрома петехиально-пятнистого (микроциркуляторного) типа. Тромбоцитопения сопровождается ангиотрофической недостаточностью, что вызывает дистрофические изменения в эндотелии мелких сосудов и капилляров и приводит к снижению резистентности сосудистой стенки и повышению ее порозности для эритроцитов. Это проявляется мелкоточечными кровоизлияниями (петехиями) в местах с более высоким гидростатическим давлением (нижние конечности); количество петехий можно легко увеличить, используя сдавление конечностей жгутом.
Для геморрагического синдрома при идиопатической тромбоцитопенической пурпуре характерны длительные кровотечения из мелких сосудов, в связи с неспособностью тромбоцитов сформировать тромбоцитарную пробку в местах повреждения эндотелия. Значительные изменения происходят в сосудистой стенке и под воздействием патоиммунного процесса. Из-за общности антигенных структур тромбоцитов и эндотелиальных клеток происходит разрушение эндотелиоцитов антитромбоцитарными антителами, что усиливает клинические проявления геморрагического синдрома.
В патогенезе идиопатической тромбоцитопенической пурпуры имеет ключевое значение иммунопатологический синтез лимфоцитами селезенки антитромбоцитарных аутоантител (IgG), которые фиксируются на различных рецепторах мембран тромбоцитов и мегакариоцитов, что подтверждает патоиммунную природу заболевания и гипотезу о первичной дисфункции лимфоидной системы при идиопатической тромбоцитопенической пурпуре. Вследствие аутоиммунного процесса тромбоциты теряют адгезивно-агрегационные свойства и быстро гибнут, поглощаясь мононуклеарами в селезенке, а в более тяжелых случаях - в печени и других органах ретикуло-эндотелиальной системы («диффузный» тип секвестрации). При «диффузном» типе секвестрации тромбоцитов спленэктомия недостаточно эффективна. Полупериод их исчезновения равен получасу и менее.
При идиопатической тромбоцитопенической пурпуре количество мегакариоцитов в костном мозге хотя и значительно увеличивается, но они отличаются функциональной незрелостью (количество незрелых форм увеличивается, а функционально активных - снижается).
Идиопатическая (аутоиммунная) тромбоцитопеническая пурпура бывает острой, хронической и рецидивирующей. При острой форме количество тромбоцитов нормализуется (более 150 000/мм3) в течение 6 мес после постановки диагноза без возникновения рецидивов. При хронической форме тромбоцитопения менее 150 000/мм3 длится более 6 мес. При рецидивирующей форме количество тромбоцитов после возврата к нормальному уровню снова снижается. Для детей более характерна острая форма, для взрослых - хроническая.
Вследствие того, что идиопатическая тромбоцитопеническая пурпура часто протекает транзиторно, истинная заболеваемость не установлена. Учтённая заболеваемость составляет около 1 на 10 000 случаев в год (3-4 на 10 000 случаев в год среди детей до 15 лет).
Как сказано выше, в основе патогенеза идиопатической тромбоцитопенической пурпуры - повышенное разрушение нагруженных аутоантителами тромбоцитов клетками ретикулогистиоцитарной системы. В опытах с меченными тромбоцитами установлено, что продолжительность жизни тромбоцитов снижается от 1-4 ч до нескольких минут. Повышение содержания иммуноглобулинов (IgG) на поверхности тромбоцитов и частота деструкции кровяных пластинок при идиопатической тромбоцитопенической пурпуре пропорциональны уровню тромбоцит-ассоциированных IgG (PAIgG). Мишенями для аутоантител являются гликопротеины (Gp) мембраны тромбоцитов: Gp Ilb/IIIa, Gp Ib/IX и Gp V.
Люди с HLA-фенотипом В8 и В12 имеют повышенный риск развития заболевания при наличии у них преципитирующих факторов (комплексы антиген-антитело).
Пик заболеваемости идиопатической тромбоцитопенической пурпурой приходится на возраст от 2 до 8 лет, при этом мальчики и девочки болеют с одинаковой частотой. У детей младше 2 лет (инфантильная форма) заболевание характеризуется острым началом, тяжёлым клиническим течением с развитием глубокой тромбоцитопении менее 20 000/мм3, плохим ответом на воздействие и частой хронизацией процесса - до 30% случаев. Риск дебюта хронической идиопатической тромбоцитопенической пурпуры у детей также увеличен у девочек старше 10 лет при длительности заболевания более 2-4 нед до момента постановки диагноза и количестве тромбоцитов более 50 000/мм3.
В 50-80% случаев заболевание возникает через 2-3 нед после инфекционного заболевания или иммунизации (натуральная оспа, живая коревая вакцина и др.). Наиболее часто начало идиопатической тромбоцитопенической пурпуры ассоциируют с неспецифическими инфекциями верхних дыхательных путей, приблизительно в 20% случаев - специфическими (коревая краснуха, корь, ветряная оспа, коклюш, эпидемический паротит, инфекционный мононуклеоз, бактериальные инфекции).
Симптомы идиопатической тромбоцитопенической пурпуры зависят от выраженности тромбоцитопении. Геморрагический синдром проявляется в виде множественных петехиально-синячковых высыпаний на коже, кровоизлияний на слизистых оболочках. Так как петехии (1-2 мм), пурпура (2-5 мм) и экхимозы (более 5 мм) могут также сопровождать другие геморрагические состояния, дифференциальный диагноз ставят по количеству тромбоцитов в периферической крови и продолжительности кровотечения.
Кровоточивость появляется при снижении количества тромбоцитов менее 50 000/мм3. Угроза серьёзных кровотечений возникает при глубокой тромбоцитопении менее 30 000/мм3. В начале заболевания носовые, десневые, желудочно-кишечные и почечные кровотечения обычно нехарактерны, редко бывают рвота кофейной гущей и мелена. Возможны тяжёлые маточные кровотечения. В 50% случаев заболевание проявляется в склонности к образованию экхимозов в местах ушибов, на передней поверхности нижних конечностей, над костными выступами. Глубокие мышечные гематомы и гемартрозы также не характерны, но могут быть следствием внутримышечных инъекций и обширных травм. При глубокой тромбоцитопении происходят кровоизлияния в сетчатку глаза, редко - кровотечение в среднее ухо, приводящее к снижению слуха. Кровоизлияние в мозг бывает в 1% случаев при острой идиопатической тромбоцитопенической пурпуре, в 3-5% - при хронической идиопатической тромбоцитопенической пурпуре. Обычно ему предшествует головная боль, головокружение и острое кровотечение какой-либо другой локализации.
При объективном обследовании у 10-12% детей, особенно раннего возраста, можно выявить спленомегалию. В этом случае дифференциальный диагноз проводят с лейкозом, инфекционным мононуклеозом, системной красной волчанкой, синдромом гиперспленизма. Увеличение лимфатических узлов при идиопатической тромбоцитопенической пурпуре быть не должно, если только это не связано с перенесённой вирусной инфекцией.
Вторичная тромбоцитопеническая пурпура
Как было сказано ранее, тромбоцитопения может быть идиопатической или вторичной в результате ряда известных причин. Вторичная тромбоцитопения, в свою очередь, может быть разделена в зависимости от количества мегакариоцитов.
Дефицит тромбопоэтина
Редкой врождённой причиной хронической тромбоцитопении с появлением многочисленных незрелых мегакариоцитов в костном мозге является дефицит тромбопоэтина.
Лечение состоит в трансфузиях плазмы от здоровых доноров или пациентов с идиопатической тромбоцитопенической пурпурой, которое приводит к повышению количества тромбоцитов и появлению признаков созревания мегакариоцитов, либо заместительного применения тромбопоэтина.
Лабораторная диагностика тромбоцитопенической пурпуры
При лабораторном обследовании выявляют тромбоцитопению менее 100 000/мм3, увеличение среднего объёма тромбоцита (MPV) по данным автоматического анализатора крови до 8,9±1,5 мкм3.
В периферической крови у пациентов с идиопатической тромбоцитопенической пурпурой, помимо тромбоцитопении, может быть умеренная эозинофилия. При выраженной кровопотере развивается анемия.
В пунктате костного мозга, который проводят для исключения других онкогематологических заболеваний, находят раздражение мегакариоцитарного ростка, слабую «отшнуровку» тромбоцитов при нормальных эритроидном и миелоидном ростках. У части больных обнаруживают умеренную эозинофилию.
При исследовании коагуляционного профиля, необязательном при стандартном идиопатической тромбоцитопенической пурпуры, выявляют увеличение времени кровотечения, снижение или отсутствие ретракции сгустка, нарушение утилизации протромбина при нормальных уровнях фибриногена, протромбинового времени и активированного парциального тромбопластинового времени.
Лабораторные исследования у пациентов с тромбоцитопенией включают:
общий анализ крови с мазком и определением количества тромбоцитов;
исследование пунктата костного мозга;
анализ крови на АНФ, анти-ДНК, фракции комплемента СЗ, С4, антитромбоцитарные антитела, уровень плазменного гликокалицина, проведение пробы Кумбса;
определение протромбинового времени, активированного парциального тромбопластинового времени, уровня фибриногена, продуктов распада фибриногена;
определение мочевины, креатинина крови, печёночных проб;
анализ крови на оппортунистические инфекции (ВИЧ, Эпстайна-Барр вирус, парвовирус);
исключение вторичных форм тромбоцитопении.
Основные критерии для постановки диагноза идиопатической тромбоцитопенической пурпуры:
отсутствие клинических признаков системных и онкогематологических заболеваний;
изолированная тромбоцитопения при нормальном количестве эритроцитов и лейкоцитов;
нормальное или повышенное количество мегакариоцитов в костном мозге при нормальных эритроидных и миелоидных элементах;
исключение вторичных форм тромбоцитопении при гиперспленизме, микро-ангиопатической гемолитической анемии, ДВС-синдроме, лекарственно-индуцированной тромбоцитопении, системная красная волчанка, вирусных инфекциях (Эпстайна-Барр вирус, ВИЧ, парвовирус).
Поскольку в основе патогенеза идиопатической тромбоцитопенической пурпуры лежит деструкция нагруженных аутоан-тителами тромбоцитов клетками ретикулогистиоцитарной системы, основными принципами лечения тромбоцитопенической пурпуры являются:
уменьшение продукции аутоантител;
нарушение связывания аутоантител с тромбоцитами;
устранение деструкции сенсибилизированных антителами тромбоцитов клетками ретикулогистиоцитарной системы.
При отсутствии кровотечений из слизистых оболочек, слабо выраженных экхимозах после ушибов, количестве тромбоцитов более 35 000/мм3 лечение обычно не требуется. Больным следует избегать занятий контактными видами спорта. Менструирующим девочкам полезны длительно действующие препараты прогестерона (Депо-провера и другие) для задержки менструации на несколько месяцев с целью профилактики интенсивных маточных кровотечений.
Глюкокортикоиды
Механизм действия
Угнетение фагоцитоза тромбоцитов с фиксированными на их поверхности антителами в селезёнке.
Нарушение выработки антител.
Нарушение связывания аутоантител с антигеном.
Показания
Кровотечения из слизистых оболочек; выраженная пурпура и обильные гематомы на местах ушибов, особенно на голове и шее; прогрессирующая пурпура; тромбоцитопения более 3 нед; рецидивирующая тромбоцитопения; количество тромбоцитов менее 20 000/мм3 у первичных пациентов с минимальной пурпурой.
Режимы введения
Стандартные дозы пероральных кортикостероидов - преднизолон 1-2 мг/кг в сутки или 60 мг/м2 в сутки в течение 21 дня с постепенной отменой. Дозу снижают независимо от количества тромбоцитов, ремиссию оценивают по окончании курса. При отсутствии ремиссии или снижение количества тромбоцитов после достижения нормальных показателей глюкокортикоидное воздействие не продолжают. При отсутствии полного гематологического ответа во время стандартного курса кортикостероидов отмену преднизолона производят «прерывистым курсом» (через день после перерыва по 5 мг). Возможно повторение курса кортикостероидов спустя 4 нед. Длительное применение кортикостероидов при идиопатической тромбоцитопенической пурпуре нежелательно, так как может привести к депрессии тромбоцитопоэза.
Высокие дозы пероральных кортикостероидов 4-8 мг/кг в сутки в течение 7 дней или 10-30 мг/кг в сутки метилпреднизолона в течение 3-7 дней с быстрой отменой препарата. Через неделю курсы повторяют (2-3 курса).
Высокие дозы парентеральных кортикостероидов 10-30 мг/кг в сутки метилпреднизолона или солюмедрол 500 мг/м2 в сутки внутривенно в течение 3-7 дней в тяжёлых случаях для более быстрого купирования геморрагического синдрома. При необходимости дальнейшего лечения пациента переводят на приём стандартных доз внутрь.
Для стероидорезистентных пациентов с идиопатической тромбоцитопенической пурпурой возможна «пульс-терапия» дексаметазоном - 6 циклов по 0,5 мг/кг в сутки (максимально 40 мг/сут) по 4 дня каждые 28 дней, приём внутрь.
Эффективность приёма котрикостероидов, по данным разных авторов, составляет 50-80%. Побочные эффекты при их применении: симптому гиперкортицизма, язвенная болезнь, гипергликемия, гипертензия, увеличение риска инфекции, миопатия, гипокалиемия, стероидный психоз, нарушение функции яичников у девочек, задержка роста.
Внутривенный иммуноглобулин
Механизм действия:
обратимая блокада Fc-рецепторов макрофагов;
подавление синтеза аутоантител В-лимфоцитами;
защита тромбоцитов и/или мегакариоцитов от антител;
модуляция хелперной и супрессорной активности Т-лимфоцитов;
подавление комплемент-зависимого повреждения тканей;
выздоровление от персистирующих вирусных инфекций за счёт введения специфических антител.
Показания при острой идиопатической тромбоцитопенической пурпуре:
при возможности - воздействие первой линии;
неонатальная симптоматическая иммунная тромбоцитопения;
дети в возрасте до 2 лет, резистентные к воздействию кортикостероидов.
Современные препараты внутривенного иммуноглобулина (ВВИГ) должны соответствовать требованиям ВОЗ, определённым в 1982 г.: минимум 1000 порций крови, минимум 90% иммуноглобулинов G, нативный иммуноглобулин G (высокая активность Fc-фрагмента), нормальное деление иммуноглобулинов G на подклассы, физиологичный период полураспада. Кроме того, ВВИГ должны иметь низкую антикомплементарную активность и двойную вирус-инактивацию (чистый иммуноглобулин G).
Режимы введения внутривенного иммуноглобулина
При острой идиопатической тромбоцитопенической пурпуре - общая доза 1-2 г/кг на курс по схеме: 400 мг/кг в сутки в течение 5 дней или 1 г/кг в сутки в течение 1-2 дней. Дети моложе 2 лет легче переносят 5-дневный протокол приёма препаратов I и II поколений.
При хронической идиопатической тромбоцитопенической пурпуре - начальная доза 1 г/кг в сутки в течение 1-2 дней, затем единичные инфузии в дозе 0,4-1 г/кг, в зависимости от ответа, для поддержания безопасного уровня тромбоцитов (более 30 000/мм3). Использование ВВИГ полезно сочетать с альтернирующими курсами кортикостероидов.
Ответ на воздействие у пациентов с острой идиопатической тромбоцитопенической пурпурой происходит в 80-96,5% случаев. По сравнению с применением кортикостероидов быстрее увеличивается количество тромбоцитов при эпизодах кровотечения сопоставимой длительности. Около 65% детей с идиопатической тромбоцитопенической пурпурой, резистентных к кортикостероидоам, достигают длительной ремиссии после курса ВВИГ.
Побочные эффекты препаратов ВВИГ:
анафилактические реакции (у пациентов со сниженным уровнем IgA);
головная боль (20% случаев);
лихорадка с ознобом (1-3% случаев);
гемолитическая анемия с положительной пробой Кумбса.
В научной литературе был описан случай развития асептического менингита после инфузии ВВИГ, а также инфицирование реципиентов ВВИГ (Гаммагард \ «Бакстер») вирусом гепатита С, но с 1994 г., после совершенствования технологии производства препаратов, такие ситуации больше не встречались.
Профилактическое назначение парацетамола (10-15 мг/кг каждые 4 ч) и дифенгидрамина (димедрола) (1 мг/кг каждые 6-8 ч) уменьшает частоту и тяжесть лихорадки с ознобом, а внутривенное введение дексаметазона в дозе 0,15-0,3 мг/кг позволяет купировать головную боль при инфузиях ВВИГ.
Комбинированное применение глюкокортикоидов и внутривенного иммуноглобулина
Показания:
кровотечение из слизистых оболочек;
обширные петехии, пурпура и экхимозы;
симптомы и/или признаки внутренних кровотечений, в особенности внутричерепных.
Комбинированное применение вызывает более быстрое увеличение числа тромбоцитов, чем каждый препарат по отдельности. Его применяют при угрожающих жизни кровотечениях и при подготовке к хирургическому вмешательству. В неотложных случаях в качестве глюкокортикоида можно применять метилпреднизолон 30 мг/кг в сутки в течение 3 дней или солюмедрол в дозе 500 мг/м2.
Анти-RhD-иммуноглобулии
Механизм действия:
блокада Fc-рецепторов макрофагов нагруженными антителами эритроцитами;
подавление образования антитромбоцитарных антител;
иммуномодулирующий эффект.
Условия применения при идиопатической тромбоцитопенической пурпуре - RhD-позитивные не спленэктомированные пациенты.
Препараты анти-RhD-иммуноглобулина: «WinRho» (Winnipeg, Manitoba, Канада), «NABI» (Boca Ration, FL, США), «Partogamma» (Biagini, Pisa, Италия), «Resogam» (Genteon Pharma, Германия).
Режим введения:
оптимальная курсовая доза 50 мкг/кг на курс в виде однократной внутривенной инфузии или дробного внутримышечного введения в течение 2-5 дней;
при концентрации гемоглобина в крови больного менее 100 г/л, доза препарата составляет 25-40 мкг/кг на курс, при гемоглобине 100 г/л - 40-80-100 мкг/курс;
повторные курсы анти-D-иммуноглобулина с интервалом 3-8 нед для поддержания количества тромбоцитов более 30 000/мм3.
Количество тромбоцитов и уровень гемоглобина контролируют на 3-4-е сут после начала воздействия. Отсутствие гематологического ответа на первый курс анти-D-иммуноглобулина не является противопоказанием для проведения второго курса, так как 25% пациентов, не ответивших на лечение, достигают гематологического ответа при повторном введении препарата. Среди пациентов, резистентных к кортикостероидам 64% достигают ремиссии после курса анти-D-иммуноглобулина. Значимое увеличение количества тромбоцитов отмечают через 48 ч после введения препарата, поэтому его не рекомендуют применять в угрожающих жизни ситуациях.
Побочные реакции:
гриппоподобный синдром (температура, озноб, головная боль);
падение уровня гемоглобина и гематокрита вследствие гемолиза, подтверждаемого положительной пробой Кумбса.
Случаев инфицирования вирусами при применении препаратов анти-D-иммуноглобулина не зарегистрировано. Острые аллергические реакции маловероятны. Описаны IgE-опосредованные и вызванные иммунными комплексами аллергические реакции. У пациентов с дефицитом IgA аллергические реакции не описаны. Гемолиз обычно внесосудистый. В описанных немногочисленных случаях внутрисосудистого гемолиза хроническая почечная недостаточность не развивалась. Среднее снижение уровня гемоглобина составляет 5-20 г/л и бывает кратковременным (1-2 нед).
Применение анти-RhD-иммуноглобулина безопасно, удобно, дёшево и эффективно у 79-90% пациентов с хронической идиопатической тромбоцитопенической пурпурjq, причём у детей больше, чем у взрослых.
Интерферон-альфа
Интерферон-альфа-2b может применяться при лечении пациентов с хронической идиопатической тромбоцитопенической пурпурой, резистентных к кортикостероидами. Гематологический ответ достигается у 72% пациентов, в том числе у 33% не ответивших на кортикостероиды.
Механизм действия при идиопатической тромбоцитопенической пурпуре: подавление продукции аутоантител за счёт ингибирующего эффекта интерферон-альфа-2b на выработку иммуноглобулинов В-лимфоцитами.
Режим введения: 0,5-2x106 ЕД, в зависимости от возраста, подкожно или внутримышечно 3 раза в неделю (обычно понедельник-среда-пятница) в течение 1-1,5 мес. Гематологический ответ отмечают на 7-39-й день от начала лечения. При отсутствии гематологического ответа лечение прекращают, при наличии - продолжают до 3 мес. После окончания курса препарат либо отменяют, либо назначают в поддерживающей дозе с уменьшением кратности введения до 1-2 раз в неделю (подбирают индивидуально). При рецидиве заболевания (обычно через 2-8 нед после окончания применения) показан повторный курс, который имеет такую же эффективность. Длительность поддерживающего лечения интерферон-альфа-2b при наличии гематологического ответа не определена.
Побочные эффекты: гриппоподобный синдром (лихорадка, озноб, головная боль, миалгии), боль и покраснение в месте инъекции, печёночная токсичность, угнетение миелопоэза (при дозах, превышающих 2x106 ЕД), депрессии у подростков.
Для уменьшения выраженности побочных эффектов (гриппоподобный синдром) перед первыми введениями препарата рекомендуют профилактическое назначение парацетамола.
Даназол представляет собой синтетический андроген со слабой вирилизирующей активностью и иммуномодулирующим действием (восстановление функции Т-супрессоров).
Механизм действия даназола при идиопатической тромбоцитопенической пурпуре:
модулирует экспрессию Fc-гамма-рецепторов на мононуклеарных фагоцитах и препятствует деструкции нагруженных антителами тромбоцитов;
подавляет продукцию аутоантител;
обладает синергизмом с кортикостероидами, способствует освобождению стероидов от связи с глобулинами и увеличивает их доступ к тканям.
Режим введения:
10-20 мг/кг в сутки внутрь (300-400 мг/м2) в 2-3 приёма в течение 3 мес и более для стабилизации эффекта.
Побочные эффекты:
акне, гирсутизм, увеличение веса, печёночная токсичность.
Гематологический ответ происходит примерно у половины детей с хронической идиопатической тромбоцитопенической пурпурой, в том числе у пациентов, резистентных к кортикостероидам. Эффективность лечения увеличивается после проведения спленэктомии. В большинстве случаев ответ неполный.
Винкристин
Применяют винкристин в дозе 0,02 мг/кг (максимально 2 мг) внутривенно, еженедельно, всего 4 введения.
Винбластин
Винбластин применяют в дозе 0,1 мг/кг (максимально 10 мг) внутривенно, еженедельно, всего 4 введения.
В случае эффективности воздействия винкристина и винбластина происходит быстрое увеличение количества тромбоцитов, часто до нормального уровня. Большинство детей нуждаются в повторных введениях препарата с 2-3-недельным интервалом для поддержания безопасного количества тромбоцитов. При отсутствии ответа на лечение в течение 4 нед дальнейшее использование препаратов не показано.
Полная гематологическая ремиссия в течение 0,5-4 лет описана приблизительно у 10% пациентов, транзиторный ответ - у половины.
Побочные эффекты: периферическая нейропатия, лейкопения, алопеция, запоры, некрозы при попадании в подкожную клетчатку.
Циклофосфамид
Циклофосфамид (циклофосфан) применяют в качестве иммунодепрессанта. Гематологический ответ у пациентов с хронической идиопатической тромбоцитопенической пурпурой во время лечения достигает 60-80% и сохраняется дольше по сравнению с другими препаратами. Полный гематологический ответ после окончания лечения происходит в 20-40% случаев. Лучшие результаты показаны у спленэктомированных пациентов с малой длительностью заболевания.
Механизм действия - подавление пролиферации лимфоцитарных клонов, участвующих в иммунном ответе.
Режим введения: 1-2 мк/кг в сутки, принимают внутрь. Гематологический ответ достигают через 2-10 нед от начала курса.
Побочные эффекты: угнетение миелопоэза, алопеция, печёночная токсичность, геморрагический цистит, лейкемия (отдалённое осложнение).
Азатиоприн
У пациентов с аутоиммунными заболеваниями азатиоприн применяют в качестве иммунодепрессанта. Увеличение числа тромбоцитов отмечают у 50% пациентов с идиопатической тромбоцитопенической пурпурой, а полный гематологический ответ - у 10-20%.
Режим введения: 1-5 мг/кг в сутки (200-400 мг). До достижения максимального ответа продолжительность лечения может составлять 3-6 мес. Так как после окончания применения препарата заболевание рецидивирует, необходимо поддерживающее лечение.
Побочные эффекты: анорексия, тошнота, рвота, умеренная нейтропения, лимфомы (отдалённое осложнение).
Преимущество данного препарата у детей заключается в более низкой частоте развития опухолей по сравнению с циклофосфамидом (циклофосфаном).
Циклоспорин
Циклоспорин (циклоспорин А) - нестероидный иммуносупрессант, вызывающий угнетение клеточного иммунитета. Препарат действует на активированные Т-лимфоциты-эффекторы, подавляя продукцию цитокинов (интерлейкина-2, интерферона-гамма, фактора некроза опухоли).
Режим введения: принимают внутрь в дозе 5 мг/кг в сутки в течение нескольких месяцев. Гематологический ответ наблюдается через 2-4 нед от начала приёма в виде некоторой стабилизации клинико-гематологических показателей, снижения уровня антитромбоцитарных антител. Рецидивы заболевания возникают сразу после отмены препарата.
Побочные эффекты: гипомагнийемия, гипертензия, печёночная и почечная токсичность, вторичные опухоли (отдалённые осложнения). Серьёзность побочных эффектов и неубедительный эффект, вызываемый применением циклоспорина, делает его применение при идиопатической тромбоцитопенической пурпуре нежелательным.
Трансфузии тромбоцитов
Проведение трансфузии тромбоцитов показано в случае развития неврологической симптоматики, указывающей на возможность внутричерепных кровоизлияний, а также при проведении оперативных вмешательств у пациентов с глубокой тромбоцитопенией, резистентных к консервативному лечению. Хотя продолжительность жизни кровяных пластинок невелика, трансфузии тромбоцитов могут оказать временный гемостатический эффект. При этом боязнь увеличения продолжительности идиопатической тромбоцитопенической пурпуры вследствие риска сенсибилизации только теоретическая. Трансфузии тромбоцитов применяют у пациентов с идиопатической тромбоцитопенической пурпурой высокого риска с положительным клиническим эффектом. Переливание тромбоконцентрата осуществляют дробно по 1-2 дозы в час или по 6-8 доз каждые 4-6 ч до достижения клинико-гематологического ответа. Эффект трансфузии усиливают предварительным введением ВВИГ.
Спленэктомия
В случае отсутствия эффекта от консервативного лечения тромбоцитопенической пурпуры, наличия глубокой тромбоцитопении, геморрагического синдрома и угрозы развития опасных для жизни кровотечений, больным показано проведение спленэктомии. Вопрос об операции решают индивидуально при каждом случае.
Показания к спленэктомии:
тяжёлая острая идиопатической тромбоцитопенической пурпура с наличием жизнеугрожающих кровотечений при отсутствии ответа на медикаментозное воздействие;
длительность заболевания больше 12 мес, тромбоцитопения менее 10 000/мм3 и кровотечения в анамнезе;
хроническая идиопатической тромбоцитопенической пурпура с признаками кровоточивости и постоянным уровнем тромбоцитов менее 30 000/мм3 при отсутствии ответа на лечение в течение нескольких лет.
У ведущих активный образ жизни, часто травмирующихся пациентов спленэктомия может быть произведена ранее.
Вследствие риска развития после операции генерализованных инфекций, сплен-эктомию проводят только при наличии чётких показаний. Операция редко бывает необходима в течение 2 лет с момента постановки диагноза, так как тромбоцитопения хорошо переносится и легко контролируется благодаря применению кортикостероидов и ВВИГ. Спонтанное восстановление количества тромбоцитов может наступить через 4-5 лет, следовательно, необходим очень осторожный подход к выполнению операции. У детей с хронической идиопатической тромбоцитопенической пурпурой случаи спонтанной ремиссии отмечают в 10-30% случаев через несколько месяцев или лет после постановки диагноза, у взрослых очень редко.
Подготовка к спленэктомии включает в себя назначение кортикостероидов, ВВИГ или анти-D-иммуноглобулина. Кортикостероиды назначают в полной дозе за день до, в день операции и в течение нескольких дней после её проведения, так как большинство пациентов имеют надпочечниковую недостаточность вследствие предыдущего их применения. При появлении активного кровотечения непосредственно перед операцией может потребоваться трансфузия тромбоцитов и эритромассы, а также введение метилпреднизолона (солюмедрола) в дозе 500 мг/м2 в сутки. Перед плановой операцией обязательно ультразвуковое исследование органов брюшной полости для выявления дополнительных селезёнок (15% случаев), а в спорных случаях - радиоизотопное скенирование.
Полное и длительное восстановление количества тромбоцитов после спленэктомии бывает приблизительно у 50% пациентов. Хорошим прогностическим признаком считается ответ на приём кортикостероидов и ВВИГ до операции (эффективность спленэктомии в 80-90%), а также отсутствие антитромбоцитарных антител после её проведения. 25% детей, перенёсших спленэктомию, не достигают клинико-гематологического ответа и нуждаются в дальнейшем лечении.
Предпочтительно выполнение операции лапароскопическим методом (возможно у 90% пациентов) позволяет уменьшить объём оперативного вмешательства, уровень операционной кровопотери, обеспечить пациенту более быстрое возвращение к активной жизни и сократить сроки госпитализации. Послеоперационный рубец при этом имеет длину около 1 см и не вызывает дискомфорта.
Случаи смертельного исхода от бактериальных инфекций в позднем послеоперационном периоде, особенно у детей, перенесших спленэктомию до 5 лет, составляет 1:300 больных в год. Большинство из них происходит в течение 2 лет после операции. К основным причинам относят пневмококковую и менингококковую инфекции, развивающиеся по типу молниеносного сепсиса с ДВС крови и кровоизлияниями в надпочечники. Поэтому не позднее, чем за две недели до операции рекомендовано введение пневмококковой, менингококковой и вакцины против Haemophilus influenzae и длительный, не менее 2 лет, профилактический приём бензилпенициллина после спленэктомии. Некоторые авторы предлагают ограничиться введением бициллина-5 (бензатина бензилпенициллин + бензилпенициллин прокаин) ежемесячно в течение 6 мес после операции.
Возможной альтернативой спленэктомии является эндоваскулярная окклюзия селезёнки, проведение которой возможно и у пациентов с глубокой тромбоцитопенией. Для достижения стойкого клинико-гематологического эффекта необходимо поэтапное выключение 90-95% паренхимы органа. Иммунологическая реактивность организма после проведения эндоваскулярной окклюзии селезёнки сохраняется за счёт функционирования 2-5% селезёночной ткани, сохраняющих кровоснабжение за счёт коллатералей, что важно в педиатрической практике. Возможно использование проксимальной эндоваскулярной окклюзии селезёнки за несколько дней до спленэктомии с целью уменьшения риска операции.
Плазмаферез
У пациентов с персистирующей тромбоцитопенией и жизнеугрожающими кровотечениями, несмотря на медикаментозное вмешательство и проведение спленэктомии, возможно использование реинфузии плазмы, пропущенной через колонки с протеином А для быстрого удаления антитромбоцитарных антител. У пациентов с тяжёлой идиопатической тромбоцитопенической пурпурой при этом ускоряется элиминация циркулирующего антитромбоцитарного фактора.
Лечение детей с жизнеугрожающими кровотечениями:
трансфузии тромбоцитов;
солюмедрол 500 мг/м2 в сутки внутривенно в 3 введения;
внутривенно иммуноглобулин 2 г/кг на курс;
немедленная спленэктомия.
Данные мероприятия могут быть произведены по отдельности или в комбинации в зависимости от тяжести и ответа на лечение.
Прогноз у детей с идиопатической тромбоцитопенической пурпурой
У 70-80% пациентов ремиссия наступает в течение 6 мес, у 50% - в течение 1 мес от начала заболевания.
Наступление спонтанной ремиссии после года заболевания нехарактерно, но может быть отмечено даже через несколько лет.
Прогноз заболевания не зависит от пола, тяжести инициального состояния и обнаружения эозинофилии в костном мозге.
При выявлении причины идиопатической тромбоцитопенической пурпуры прогноз зависит от её устранения.
Состояние приблизительно 50-60% пациентов с хронической идиопатической тромбоцитопенической пурпурой стабилизируется без какого-либо лечения и спленэктомии




